Bea Oliveros Fernández
Psicóloga sanitaria. Profesora de la Facultad Padre Ossó (Universidad de Oviedo)
Puedes encontrar a Bea Oliveros en Twitter y Linkedin
1.- Introducción
El 14 de marzo de 2020 marca un hito en la historia contemporánea de España: se decreta un estado de alarma, que supone el inicio de lo que serían muchas y variadas restricciones para la interacción social. Desde el confinamiento domiciliario total del inicio, a las restricciones locales posteriores, a partir de ese día nos vimos abocados a un estilo de vida que confrontaba directamente con nuestro modelo cultural de relación, basado en la presencia, el contacto y el encuentro.
La precipitación a la hora de tomar y desarrollar medidas de aislamiento social; la incertidumbre, fruto del desconocimiento de la situación (que afectaba a todos los ámbitos de la vida económica, política y social); el temor objetivo por una amenaza real, que atentaba contra la supervivencia personal y colectiva, etc. son algunos de los elementos que han configurado la cotidianeidad de la vida social en los últimos meses y que han tenido un fuerte impacto en la salud mental de la población. Tras meses de medidas de carácter restrictivo, la OMS ha definido la fatiga pandémica como aquella afección que genera un conjunto de emociones vinculadas a la desmotivación para seguir las normas y al cansancio de estas.
Sin embargo, el objetivo de este artículo no es tanto incidir en las enfermedades mentales que surgen de mano de la pandemia, sino revisar el impacto que tendría un incremento de los trastornos de salud mental (en adelante TSM) en los hogares más vulnerables. Se pretende repensar las prácticas de acción social, no únicamente como un factor de acompañamiento, sino también como un elemento de prevención y protección.
2.- ¿A qué nos referimos cuando hablamos de salud mental?
Pudiera parecer que la salud mental es un concepto unívoco, sin ambigüedades, ampliamente aceptado e interpretado. Sin embargo, en este momento es fundamental hacer una revisión del concepto de salud mental y de sus implicaciones para la ciudadanía y, sobre todo, para aquellos hogares más vulnerables.
La OMS (2013) define la salud mental como un estado de bienestar en el que la persona desarrolla sus capacidades y es capaz de hacer frente al estrés normal de la vida, de trabajar de forma productiva y de contribuir a su comunidad (p.5). A la vista de esta definición, la salud mental es algo más que la ausencia de enfermedad mental y está formada por diferentes elementos sobre los que se podría reflexionar.
- Un estado. Esto supone un ajuste a la realidad subjetiva de la persona (en base a su vínculo social y los recursos con los que puede contar a nivel comunitario) y permanencia en el tiempo (de forma que los desequilibrios emocionales, naturales y por tanto adaptativos, no estarían descritos en esta definición).
- De bienestar. Basado en los principios de equidad, justicia y libertad, podría interpretarse como la capacidad del entorno para generar y distribuir de forma equitativa, los recursos necesarios y suficientes para la satisfacción de las necesidades.
- La persona puede desarrollar sus capacidades. Lo que supone una riqueza de experiencias lo suficientemente plurales, que permitan a los individuos tener un espacio de desarrollo en el que sentirse acogidos y útiles, al margen del tipo de capacidades que posean.
- Capacidad para hacer frente al estrés normal. Entramos aquí en la dicotomía normalidad vs. anormalidad y en cómo influye ésta en el diagnóstico de la salud. El estrés considerado normal ha de ser aquel que permite el desarrollo de la vida en circunstancias de cobertura básica de necesidades. En el momento en que existe privación, aislamiento, soledad, falta de acceso a la vivienda o a los recursos sanitarios… ya no se estaría valorando una situación de normalidad. Este criterio diagnóstico merece atención y desarrollo porque puede ser una de las causas que expliquen la mayor presencia de TSM en los hogares más próximos a la exclusión. Y esto es así porque hablamos de hogares sometidos a la presencia de factores estresores de forma continuada en el tiempo, lo que cronifica la situación de vulnerabilidad y también la presencia de TSM.
- Trabajar de forma productiva. Entendiendo este trabajo productivo como una forma de contribución social desde diferentes ámbitos vitales: económico, laboral, político, relacional, etc., y no únicamente una contribución desde el acceso al empleo.
- Contribución a la comunidad. Este último elemento es, posiblemente, el más significativo de todos, ya que vincula la salud mental del individuo al ámbito relacional: no podemos hablar de salud mental ajustada, cuando no hay un entorno en el que ajustarla.
Revisada y matizada la definición, se puede plantear que la salud mental se entienda como “el fundamento del bienestar individual y del funcionamiento eficaz de la comunidad” (OMS, 2018). Ambos, individuo y comunidad, se vinculan desde una perspectiva amplia: las personas contribuyen a sus comunidades con sus capacidades de forma productiva, mientras que las comunidades proporcionan los espacios y recursos necesarios para el desarrollo de experiencias de interacción social. Personas enfermas generan comunidades enfermas; comunidades enfermas, enferman a sus miembros.
En este sentido, es interesante repensar la revisión que Carles Ariza hace sobre la manifestación de la salud mental en el ámbito de las relaciones interpersonales y, por tanto, comunitarias. Según este autor, nos encontraríamos con tres diferentes manifestaciones vinculadas a la salud mental:
- Situaciones de gran sufrimiento o pesar para las personas. Momentos vitales en los que las personas están sometidas a una alta intensidad de estrés y no encuentran en su entorno, los recursos o apoyos necesarios para su gestión. Estaríamos hablando de personas en situación de riesgo psicosocial, que se define como la probabilidad de que un evento traumático exceda un valor específico de daños, en términos sociales y de salud mental (OMS, 2016: p. 2).
- Situaciones vinculadas con trastornos mentales leves. Patologías mentales iniciales o leves que cursan con sintomatología de baja/media intensidad y que permiten mantener las actividades básicas de la vida diaria con una dificultad baja o media (trastornos leves de ansiedad, trastorno depresivo menor, angustia, etc.).
- Situaciones vinculadas con trastornos mentales severos. Patologías mentales que, por su gravedad o intensidad, se convierten en enfermedades limitantes y, hasta cierto punto incapacitantes para las personas (trastornos de personalidad, brotes psicóticos, etc.).
La diferenciación que señala este autor es muy relevante si queremos entender de forma amplia el impacto de la salud mental en la vida de las personas y, más concretamente, si queremos proponer alternativas para aquellas poblaciones más afectadas por la pandemia (la económica, la política, la social y la sanitaria).
Sin embargo, también deberíamos poner la mirada sobre un elemento clave: ¿cuántas de las reacciones anormales que presenta la población, son indicadores de patología mental, y cuántas son reacciones normales a una situación anormal? Siguiendo la valoración que la OMS hace sobre esta cuestión, el impacto psicosocial de una pandemia puede incrementar la aparición de TSM en la población en base a su vulnerabilidad. Sin embargo (…), no todas las condiciones mentales que se presenten podrán calificarse como enfermedades; muchas serán reacciones normales ante una situación anormal (OPS/OMS, 2016, p.3).
Visto así, se podría plantear la siguiente cuestión: ¿es el impacto psicológico fruto de la COVID19 una reacción normal a una circunstancia claramente anormal, o realmente hay motivos para creer que se ha producido un incremento generalizado de los TSM?
3.- ¿Qué impacto ha tenido la COVID-19 sobre la salud mental de la población?
Diferentes investigaciones ahondan en el intenso impacto psicológico que ha tenido la COVID19 en la población, generando una sintomatología de intensidad variable. Sandín et al. (2020), por ejemplo, han desarrollado un estudio que sugiere que la pandemia tiene un efecto pernicioso sobre el bienestar emocional de las personas, con un posible impacto sobre los niveles de ansiedad, estrés postraumático, preocupación patológica, y problemas de sueño (p. 16). Pero estas consecuencias sobre la salud mental parecen no haber sido equivalentes en todo tipo de hogares. Así, según algunos autores, los hogares más próximos al espacio de la exclusión han sido más afectados también en el ámbito de la salud mental. Así lo muestran Parrado y León quienes concluyen que son las poblaciones con menos ingresos y mayor densidad de población en la vivienda, quienes han sido más afectadas por la pandemia desde un punto de vista psicológico (2020, p.13). El Observatorio de la Realidad Social de Cáritas señala que el empeoramiento de la salud mental en los hogares a los que Cáritas presta algún tipo de atención se manifiesta vinculado a diferentes experiencias vitales: inseguridad hacia el futuro, dificultad para gestionar la ausencia de ingresos, agotamiento por la pandemia, deterioro de las redes de apoyo social, etc. (2021, p.28).
No es una sorpresa constatar la incidencia que estas dificultades tienen sobre la salud mental en los hogares más vulnerables. Ya sabíamos que existe una correlación positiva entre los procesos de exclusión social y la aparición de problemáticas de salud mental: los problemas de salud mental son mayores en los hogares que se encuentran en situaciones más intensas de exclusión. Así lo constatan Flores y Ubrich (2014), quienes aseguran, que entre las víctimas de la pobreza y las privaciones es mayor la prevalencia de trastornos mentales o depresión. Esta mayor prevalencia puede explicarse por la acumulación de causas de trastornos mentales entre los pobres, así como por la transición de los enfermos mentales a la pobreza (p. 82). Es decir, son los hogares más vulnerables los que tienen unas tasas más altas de afectación en el ámbito de la salud mental. Haciendo una revisión de los datos obtenidos por el VII y el VIII Informe FOESSA vemos que, mientras que en 2013 la brecha entre los hogares excluidos y los integrados que presentaban un trastorno de salud mental era de 8,7 puntos porcentuales (17,4% hogares excluidos- 8,7% hogares integrados), en 2018 la brecha entre hogares en exclusión y hogares en integración con presencia de TSM se amplía hasta los 9,4 puntos porcentuales (17% hogares excluidos- 7,6% hogares integrados). No deja de ser significativo que esta brecha se haya incrementado de un año en situación de crisis económica (2013), a un año en situación de bonanza económica (2018), cuando lo natural sería que las dificultades mentales se incrementaran en la adversidad y se redujeran en la bonanza.
Gráfico I: Evolución de la presencia de TSM en los hogares
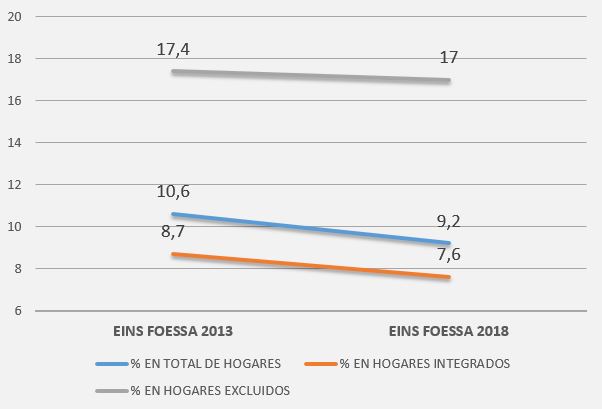
Fuente: Elaboración propia a partir de datos de EINS FOESSA 2013 y EINS FOESSA 2018
Siguiendo lo planteado por Parrado y León, aunque sin datos actualizados con los que poder continuar la línea comparativa, podríamos plantear que los datos sobre la presencia de TSM en los hogares durante los años 2020 y 2021 se habrá incrementado. Sería también lógico pensar, que el impacto de la pandemia sobre la salud mental también haya afectado más a los hogares situados en el espacio de la exclusión, que a los que están más integrados. Y podríamos continuar elaborando nuestra hipótesis sobre la base de que este incremento será significativamente mayor ya que los hogares más vulnerables han sido más afectados en casi todos los ámbitos de la vida: economías más ajustadas, más situaciones de privación o mayor intensidad en las mismas, puestos de trabajo más irregulares o precarios, mayor dificultad para el acceso a los recursos educativos y sanitarios, brecha digital que limita el desarrollo formativo y/o laboral, una red social de apoyo menos sólida…
Será cuestión de más tiempo e investigaciones contrastar si estas hipótesis se cumplen. Los datos proporcionados por diferentes entidades del tercer sector sí confirman este mayor impacto en los hogares vulnerables, tanto en extensión, como en intensidad. Así, por ejemplo, el último informe del Observatorio de la Realidad Social de Cáritas (2021) indica que “es en el ámbito psicológico y emocional donde la crisis está teniendo más impacto. (…) la tensión y la ansiedad por las dificultades económicas, de convivencia y de incertidumbre ante el futuro deben estar afectando a un gran número de hogares. De hecho, un 60% de los informantes señalan que el estado psicoemocional de los miembros de su hogar ha empeorado en los dos últimos meses”(p. 23). A la vista de estas circunstancias, el papel de los poderes públicos y el tercer sector es aún más determinante en la lucha contra la desigualdad social y sus efectos, también en su vinculación con la salud mental. Solo desde una acción social coordinada se podrá proteger a los hogares vulnerables del impacto que la pandemia está y seguirá teniendo sobre la salud.
Por tanto, cobra sentido reflexionar y debatir sobre el papel de la acción social en la prevención de las patologías mentales, incluyendo en esta prevención, tanto reducir factores de riesgo, como potenciar factores que se hayan identificado como una protección.
4.- ¿Cuál es papel de la acción social en la prevención de la patología mental?
Es difícil señalar un único papel de la acción social en la prevención de la patología mental, cuando sabemos que desarrollan muchos y muy diferenciados. Actualmente coexisten diferentes tipos de proyectos de acompañamiento a las personas con patologías mentales, que se configuran desde diferentes ámbitos de acción: laboral, psicológico, de crecimiento personal, de apoyo intrafamiliar, de vinculación social o comunitaria, de desarrollo de habilidades sociales y/o de relación, etcétera. En todos ellos, se hace un acompañamiento holístico a las personas a quienes presentan una patología mental de intensidad variable.
En cualquier caso, y con el objetivo de motivar el diálogo y el debate, nos animamos a proponer a continuación tres funciones esenciales que la acción social desarrolla (y debe desarrollar) en la prevención de TSM de los hogares.
- Prevención. Siguiendo la categorización presentada por Ariza, cabría pensar que una de las funciones de la acción social en el ámbito de la salud mental es evitar que las personas con un sufrimiento psicosocial intenso den el salto a la patología mental (bien leve, bien grave). Impedir este salto, bloqueando la patologización de la población más vulnerable, es un elemento de gran protección para los hogares. Es momento de reconocer que la salud (también la física, pero especialmente la mental) ha sido la gran damnificada de un modelo sociosanitario que minimiza la trascendencia de la prevención y que interviene (en ocasiones, a mínimos) ante la presencia de la dificultad. La crisis social, relacional y económica producida por la COVID19 pone sobre la mesa un problema de gran impacto en nuestra acción social: nuestros modelos de acompañamiento, nuestros estilos de intervención y nuestras dinámicas relacionales estaban diseñadas, mayoritariamente, para personas mentalmente «sanas».
Parece que esta cuestión ha conllevado que, en ocasiones, hayamos funcionado como compartimentos estancos: derivándose la acción psicológica a los profesionales especializados, como es razonable; y asumiéndose desde la acción social, la parte de acompañamiento en el sufrimiento psicosocial, como es razonable. La relación entre ambas tipologías de profesionales ha sido más compleja y pudiera ser que, aunque se conozca la necesidad y potencia que tiene en la vida de las familias la integración de lo social y lo sanitario, no se hayan posibilitado las estrategias o las estructuras necesarias para ello desde la coordinación institucional.
El hecho es que se puede evitar que los individuos lleguen a la patologización si la acción social reconoce, legitima y acompaña el sufrimiento personal como parte de la salud del individuo y no exclusivamente, como una forma de afrontar las dificultades. De esta forma, la acción social protegería la salud de las personas apoyando en la búsqueda de los recursos/servicios/habilidades/estrategias necesarias que impidan que se cruce la línea hacia la enfermedad mental.
- Acción. El planteamiento anterior no supone limitar nuestras prácticas de acompañamiento a personas con una patología mental: al contrario. La acción sociosanitaria debe entenderse como una ecuación donde, tanto la acción sanitaria, como la social, tengan el mismo peso y la misma pertinencia. Los diferentes proyectos de acompañamiento comunitario a personas con TSM dejan de manifiesto el gran potencial que la acción social tiene para el soporte de las personas y los hogares con estas dificultades. Es decir, desde la acción social es imprescindible seguir apoyando y acompañando a las personas que ya presentan una patología mental, impidiendo que éstas se desarrollen con agravamiento de sintomatología o en condiciones de soledad o aislamiento, lo que dificultaría su manejo y gestión.
La presencia, participación y vinculación de las personas con TSM en los diferentes servicios de acción social es un elemento protector, que permite avanzar en la génesis y desarrollo de redes de soporte comunitario, tan necesarias a la vista de las circunstancias actuales.
- Sensibilización y denuncia. Por último, pero con una importante trascendencia, se puede plantear una última función que tiene que ver con hacer visibles y denunciar las dificultades a las que se enfrentan las personas con un TSM. Sigue existiendo un gran tabú sobre la presencia de TSM en los hogares, que se interpretan como algo vergonzante que genera gran estigma social. La estigmatización, en este caso, entendida como un proceso de construcción social que se manifiesta a través de estereotipos, prejuicios y discriminación (González, 2019, p.39). Y es en este proceso de estigmatización donde la acción social tiene su mayor tarea: rompiendo estereotipos, con formación; reduciendo prejuicios, con oportunidades de encuentro y experiencias de relación; y frenando la discriminación, con acciones significativas y presión política y social.
El desarrollo de acciones integradoras desde estas tres categorías abre una forma diferente de entender la acción social en el ámbito de la salud mental, necesaria para acometer las importantes tareas que surgen fruto del impacto ha dejado la pandemia en la salud mental de la población.
En conclusión
El objetivo de este trabajo era proponer una nueva articulación de las funciones desarrolladas por la acción social en el ámbito de la salud mental. Y esta articulación permite que la acción social se convierta no sólo en una figura de acompañamiento, sino también un elemento más de protección con el que cuentan los hogares.
A la vista de los datos, podemos afirmar que las épocas de crisis incrementan la presencia de TSM en los hogares vulnerables, pero las épocas de bonanza no reducen esta presencia. Al igual que ocurre con otros ámbitos de la vida (el empleo, el aislamiento, la pérdida de derechos…), en salud mental lo que se pierde, no se recupera. Parece que, cuando un TSM llega a un hogar vulnerable, lo hace para quedarse. No contamos con las estrategias/prácticas necesarias para apoyar a los hogares e impedir la cronificación.
Cabe suponer, por tanto, que los próximos años seguiremos detectando una mayor extensión en la presencia de TSM entre la población más vulnerable. Cada vez un mayor número de personas pasará de un sufrimiento, con el que pueden convivir, a una enfermedad que limita aún más, sus posibilidades de salir adelante. La cronificación de la enfermedad mental, las dificultades en el acceso a los servicios médicos especializados, las dificultades para adquirir los tratamientos…complican las dificultades de los hogares y funcionan como un lastre que impiden a las personas dar el salto que les permita avanzar.
En los últimos meses hemos podido observar que las visiones parcializadas de la acción no apoyan, no sostienen y no acompañan a las personas. Aunque podemos plantear esta máxima a cualquier nivel, queremos concretarla en el tema que nos ocupa: la atención parcializada a las personas con un TSM no es una opción, si queremos evitar la mayor intensidad, extensión y la cronificación en estos hogares.
La acción social puede (y debe) tomar un papel más activo en la prevención de los TSM y la mejora de vida de las personas con una patología mental. Por ello, es necesario encontrar un encaje para que las prácticas sociales sean capaces de prevenir, apoyar, acompañar y denunciar estas situaciones desde una perspectiva integral y no parcializada. Es necesario que el planteamiento sociosanitario sea real y ejecutivo y no se pierda en un plan estratégico guardado en un cajón. Que lo urgente no nos haga perder de vista lo importante. La base de esta construcción es el diálogo y, en este diálogo, no podemos ser parte pasiva o reactiva. Es cierto que dos no hablan si uno no quiere, pero no es menos cierto que si se habla con criterio, pocos oídos son capaces de evadirse. Nuestras experiencias de vinculación con las personas con TSM, nuestro conocimiento del campo y nuestro fuerte compromiso social son nuestra mejor baza para esta construcción a la que nos urge la población más vulnerable.
Hablar de salud es hablar de la vida, de la capacidad de afrontarla y disfrutarla, señala Paco López. Hablar de salud mental, también. Es hablar de la vida, de sus experiencias para disfrutar y para sufrir. Es hablar de relaciones, de las que sanan y de las que enferman. Es hablar de empleo, de renta, de educación, de vivienda, de participación política, de vínculo social o de posibilidades para vincularse. Es entender qué emociones, relaciones, cuerpo, procesos cognitivos o interacción con el medio ambiente, afectan y se dejan afectar en un entramado de vínculos que sólo tiene sentido fragmentar y esquematizar para entenderlos mejor (…). Posiblemente, hablar de salud mental sea hablar de lo que otorga sentido a la vida, de lo que nos configura como individuos, de lo que nos permite la vinculación. Posiblemente, la salud mental sea el pilar sobre el que pivota la construcción del proyecto vital de las personas. Posiblemente, no tenga sentido parcelar la salud y observarla o intervenirla desde perspectivas reduccionistas. (…) “insistir en una visión integrada de la salud mientras mantenemos actuaciones nacidas de una orientación claramente parcial o reducida de la misma”. Posiblemente, lo inteligente a nivel estratégico sea centrar las prácticas de acción social en potenciar y posibilitar una salud mental equilibrada, en la que el continuum disfrute-sufrimiento sea aceptado y pueda ser recogido, legitimado y acompañado. Porque no olvidemos que la percepción acerca de la propia vivencia subjetiva de la realidad tiene gran trascendencia en esa dimensión tan importante de la vida a la que llamamos felicidad.
Bibliografía
- Ariza, C. (2021): Factores sociales de vulnerabilidad para la salud mental en tiempos de pandemia. Disponible en: https://www.youtube.com/watch?v=t0DazPjIr1Y
- Flores, R. y Ubrich, T. (Coord.): Informe sobre desarrollo social y exclusión en el Principado de Asturias. Madrid: Fundación FOESSA, 2014.
- López Jiménez, P. Competencias socioemocionales y salud en educación social. Revista de Intervención Socioeducativa, 66, 51-69.
- OMS (2021): Salud mental. Disponible en: https://www.who.int/topics/mental_health/es/
- Parrado-González, A. y León-Jariego, J.C. COVID-19: Factores asociados al malestar emocional y morbilidad psíquica en población española. Revista Española de Salud Pública, 94, 2020; p. 1-16.
Número 8, 2021