Un peligroso avance hacia la sociedad insegura. Un adelanto de los resultados de la EINSFOESSA 2024.
Por Raúl Flores y Marina Sánchez-Sierra
Te enviaremos a tu correo electrónico, de forma mensual, las últimas novedades y contenidos de interés de nuestra revista.

Palabras clave: brecha generacional, desigualdad, exclusión social, precariedad laboral, salud mental, sociedad insegura, vivienda
Raúl Flores y Marina Sánchez-Sierra
Equipo de Estudios de Cáritas Española
Puedes encontrar a Raúl y a Marina en X (antiguo Twitter)
El avance de resultados de la EINSFOESSA 2024 nos alerta del avance de una sociedad insegura que dificulta las vidas de los más vulnerables, pero que pone también en jaque a cada vez más personas y familias en España. Revela un aumento en la exclusión social que afecta ya a 9,4 millones de personas, persisten problemas de precariedad laboral, de acceso y mantenimiento a la vivienda y la salud, que en conjunto profundizan la brecha generacional. Nos enfrentamos como sociedad a importantes retos para abordar estas desigualdades y garantizar los derechos.
Desde 2007 ha aumentado la exclusión hasta alcanzar actualmente a 9,4 millones de personas en España. Es un dato que ya nos debería alertar de la importancia de ponernos a pensar, a cuestionar y, en definitiva, a trabajar por paliar la situación de estas personas. Pero, además de este dato, que muchas de nosotras podríamos leer desde la distancia y la lejanía, vemos que el espacio de la integración también se ve afectado. La integración plena, es decir, la sociedad que no tiene ningún rasgo de exclusión social, se reduce al 45% desde el 49% que suponía en 2007. Esto ya no habla solo de aquellos, de las últimas, de quienes menos tienen. Está hablando de nuestras vecinas, amigos, jóvenes a nuestro alrededor, que quizá ya no se mueven en ese espacio seguro de la integración plena, sino que se identifican (los identificamos y tal vez nos identificamos) más con el espacio de la integración precaria.
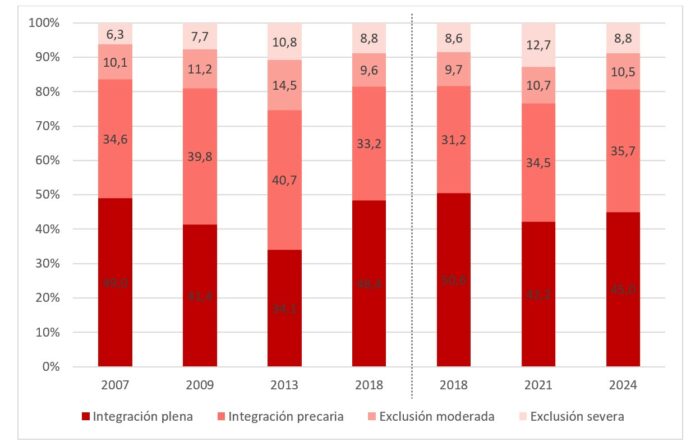
Del mismo modo, ese lugar menos agudo de la exclusión que es la exclusión moderada, más o menos se mantiene con valores del 10,1% en 2007 y del 10,5% en 2024. Sin embargo, se ha producido un engrosamiento de las situaciones severas de exclusión social, pasando del 6% en 2007, al 9% actual, lo que significa que 4,3 millones de personas tienen graves dificultades en sus condiciones de vida.
Un análisis más detenido de la exclusión social severa genera una preocupación añadida y es que prácticamente la totalidad de personas (94%) en situación de exclusión social severa acumulan problemas en 3 o más dimensiones de las 8 que analiza la encuesta FOESSA (empleo, consumo, salud, vivienda, educación, participación política, aislamiento social, conflictividad social).
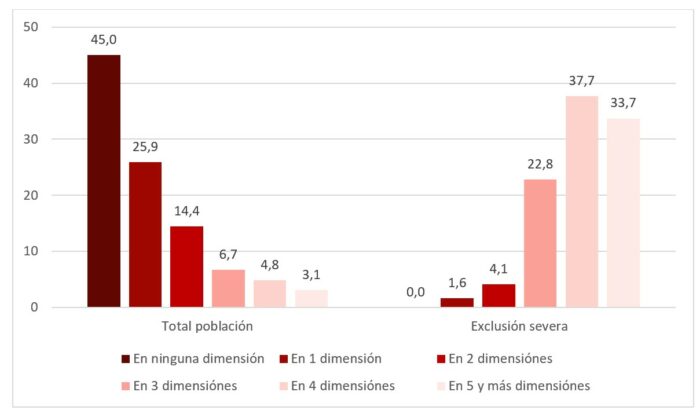
Esta acumulación de dificultades y problemas diversos en las vidas de esta parte de la población, nos sitúa ante el reto de implementar medidas desde varias dimensiones que se complementen entre sí para el apoyo a esta población.
Así lo confirma el avance de resultados de la Encuesta sobre Integración y necesidades Sociales (EINSFOESSA) de 2024 recogidos en el informe Análisis y Perspectivas de este año[ii]. Un macrodiagnóstico que fotografía una vez más la situación y condiciones de vida de las familias residentes en España y que será presentado con más detalle en el IX Informe sobre Exclusión y Desarrollo Social en España[iii]. Con casi 12.300 cuestionarios realizados, esta imagen muestra a todas las capas sociales y todos los lugares, rurales y urbanos, barrios más y menos acomodados, de nuestro país. La imagen que muestra es, por tanto, el reflejo de toda la realidad, con sus claros y con sus oscuros.
Y lo que nos dice esta información es que, efectivamente, ahondamos en esa sociedad del riesgo, esa sociedad insegura en la que no tenemos la certeza de poder seguir manteniéndonos en la planta que actualmente ocupamos en el edificio social. Una sociedad en la que aumenta la incertidumbre respecto a la situación presente y futura de personas y familias de distintos estratos de la sociedad que, además, nos expone en diferentes aspectos de nuestra vida. En particular, veremos con más detalle dos cuestiones que están mermando la capacidad de los hogares para el desarrollo de sus procesos vitales: el desgaste para tener y mantener una vivienda y la ineficacia del empleo para dar estabilidad a las familias. Y una cuestión fundamental que viene atravesada por estas dos, la brecha generacional existente que cada vez es más profunda y que amenaza el futuro de la juventud y la infancia de hoy y, por tanto, nuestro futuro como sociedad.
La realidad del empleo presenta los datos más positivos desde la medición de 2007. Han aumentado el empleo, el número de personas ocupadas y la población activa, engrosada por las personas migrantes. Pero es importante establecer una distinción: el empleo creado ha sido dual. Así, de un lado, se crea empleo formal, estable y con potencial integrador y, a la vez, se crean empleos en sectores con baja remuneración y estabilidad, en los que más fácilmente encuentran una oportunidad las personas migrantes, a las que hacíamos referencia al hablar de población activa, así como las más vulnerables en general.
Mientras que los empleos de mayor calidad pueden llegar a precisar un nivel de cualificación y especialización tal que dificulta su ocupación, los empleos más precarios son de más fácil ocupación, pero, en contraposición, tienen una mayor debilidad integradora. Así, no se trata solo de tener o no tener empleo, sino de las condiciones del mismo, pues no podemos olvidar el fenómeno de las personas trabajadoras que afrontan pobreza económica (12%) a pesar de sus rentas del trabajo. Y, más allá de lo monetario, estar empleado no protege de las dificultades para la integración social, y 1 de cada 10 personas trabajadoras está en exclusión.
En paralelo, los datos señalan una reducción del desempleo, una buena noticia. Sin embargo, debemos observar más allá y complementar este con otro dato, pues 1 de cada 3 personas desempleadas están en situación de exclusión severa. Si, además, la persona que carece de empleo es la sustentadora principal del hogar, la exclusión social severa alcanza a la mitad de los hogares, lo que nos sitúa en la realidad de un desempleo insuficientemente protegido.
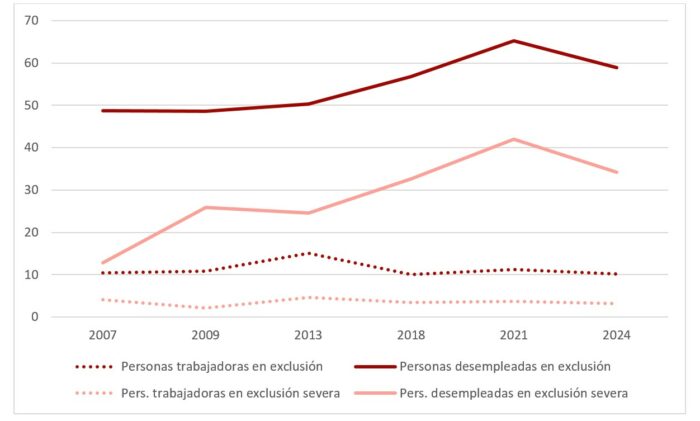
La estrecha relación entre el desempleo y la exclusión social pone de manifiesto la necesidad de complementar las políticas activas de empleo, como la orientación laboral, la formación, el empleo protegido o las subvenciones a la contratación, con medidas de apoyo social. Estas medidas son fundamentales para ayudar a las personas a superar las dificultades personales y familiares que a menudo representan un obstáculo importante para su (re)incorporación al mercado laboral. La colaboración efectiva entre los servicios sociales y los servicios de empleo es, aún hoy, una asignatura pendiente que exige ser abordada con urgencia para garantizar una intervención integral y eficaz.
Si hay una cuestión que se ha manifestado como especialmente relevante en los presupuestos familiares esa es la vivienda[iv]. Todos los indicadores que recoge la EINSFOESSA nos informan de que los riesgos de exclusión en la vivienda han empeorado y más de 4,6 millones de hogares sufren dificultades relacionadas con el acceso y el mantenimiento de la vivienda en 2024. En particular, la sobrecarga que supone este gasto, provoca que 2,7 millones de hogares caigan en una situación de pobreza severa tras el pago de la vivienda y los suministros, lo que representa al 14% de las familias.

Al profundizar en esta cuestión, se hace obvio que el esfuerzo que las familias realizan para el pago y mantenimiento de la vivienda como necesidad básica para la vida no ha dejado de incrementarse en los últimos años, como señalábamos en el anterior Análisis y Perspectivas, del año 2023. La proporción del presupuesto familiar dedicado a pagar la vivienda sigue aumentando, y afecta tanto a la compra como al alquiler, aunque con consecuencias especialmente más negativas para las personas que viven alquilando. En este sentido, el régimen de tenencia se revela como un potencial factor protector frente a la exclusión social, ya que la exclusión se limita al 8% cuando se tiene la vivienda en propiedad (pagada o con pagos pendientes), y se incrementa hasta el 30% para las familias que pagan un alquiler.
Aquellos hogares con menor renta y que, por tanto, sufren situaciones de pobreza, dedican a día de hoy más del 70% de sus ingresos al pago del alquiler. Si hacemos una mirada retrospectiva, el desembolso era del 48% en 2007, lo que significa que el esfuerzo en el pago de la vivienda de las familias con menos recursos sea un fenómeno cada vez más acuciante.
Esta dinámica se hace más intensa, entre otras razones, por el proceso de descapitalización de los hogares excluidos desde la crisis financiera: si en 2013 casi 6 de cada 10 hogares en exclusión tenía una vivienda en propiedad, aun con pagos pendientes, ahora esa proporción se ha reducido a la mitad (3 de cada 10). Las familias en exclusión social, por tanto, tienen más difícil acceder o mantener una vivienda en propiedad, y se exponen cada vez más a acceder a una vivienda en precario, lo que influye radicalmente en su inseguridad jurídica y vital.
El empeoramiento generalizado en el acceso y mantenimiento de la vivienda se puede conocer mejor a través de las estrategias con las que los hogares intentan adaptarse al reciente contexto de inflación, aun conllevando consecuencias importantes para la calidad de vida:
Todo ello con las implicaciones que tiene para la calidad de vida, tanto en lo relativo a la salud física, como podemos relacionar en el caso de barreras arquitectónicas, humedades, plagas, inseguridad social o riesgos asociados al hacinamiento, como a nivel de salud mental y desarrollo personal y familiar, al carecer de un espacio de seguridad e intimidad. Todo ello en un marco de inseguridad jurídica y legal, en muchos casos.
A diferencia de otras formas de exclusión residencial extrema, como el chabolismo o el sinhogarismo, que son mucho más visibles para la sociedad, los problemas que hemos señalado quedan ocultos tras las paredes de una vivienda a la que en muchos casos no se puede llamar hogar. En parte quizá esto haya contribuido a que la sociedad española haya tardado tanto en reaccionar a una crisis de vivienda que, en realidad, se viene larvando desde hace ya tiempo.
Todo lo anterior impacta de distintas maneras a las diferentes cohortes de edad. Así, de un lado, entre las personas mayores los datos de exclusión nos muestran una evolución positiva y sostenida en el tiempo en la protección frente a la exclusión social para los mayores de 65 años y quienes se encuentran cubiertas por una pensión. La tasa de exclusión de este grupo poblacional se ha reducido a la mitad entre 2007 (16%) y 2024 (8%). En este sentido, la exclusión social más severa ha seguido la misma tendencia y para los mayores de 65 años alcanza valores residuales en 2024 (2%). Una tendencia que evidencia dos hechos relacionado con los puntos previos: una menor presión al pago de la vivienda de los más mayores, así como el valor de integración social que posee el sistema de pensiones.
En el lado opuesto de la línea generacional, no podemos decir lo mismo de la capacidad protectora hacia la infancia y la juventud. Los datos registran un periodo de empeoramiento para las personas más jóvenes que merma sus oportunidades, perspectivas y capacidades de generar proyectos vitales emancipatorios. Se perpetúan las situaciones de pobreza y exclusión. Como resultado, aumenta la desigualdad generacional. Es muy preocupante que la exclusión social severa en la infancia sea ahora (15%) más del doble que en 2007 (7%) y que esta exclusión social más aguda haya pasado para la juventud de entre 18 y 29 años, del 6% en 2007 al 11% en 2024, un incremento del 83%.
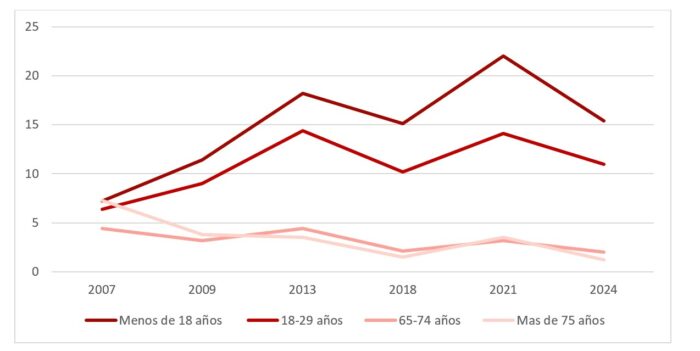
A su vez, se encuentran en un contexto donde el empleo no es suficiente para garantizar la inclusión y con un mercado de la vivienda que, aun siendo esta la principal partida de gasto de las economías personales y familiares, no garantiza la posibilidad de acceso y mantenimiento en condiciones dignas a este derecho.
Se confirman las mayores dificultades para las mujeres que están al frente de un hogar. Desde el inicio del análisis en 2007, apreciamos una tendencia al aumento de las desigualdades de género. Aunque en el último periodo 2021-2024 puede verse una mejoría más rápida en los hogares encabezados por mujeres, la situación está lejos todavía de la igualdad y han aumentado claramente las diferencias respecto de los periodos anteriores de bonanza, en 2007 y 2018.
En estos momentos la exclusión social en los hogares sustentados por mujeres alcanza el 21% frente al 16% de los hogares encabezados por hombres, lo que representa un 34% más de afectación en las familias con mujeres al frente.
La mayor exposición a la exclusión social también se encuentra fuertemente asociada a determinados tipos de hogar, en concreto, a las familias monoparentales (29%), a las familias con menores de 24 años (24%), y a aquellas familias con alguna persona con discapacidad (24%).
Además de la brecha generacional, se ha constatado una brecha que tiene que ver con la población extranjera. A pesar de que la mayoría de las personas en exclusión social son españolas, la incidencia de este fenómeno alcanza prácticamente a la mitad (47%) de las personas migrantes extracomunitarias.
En todo caso, sigue siendo necesario recordar que 3 de cada cuatro personas en exclusión social son de nacionalidad española, y esto se debe a que los procesos de exclusión social no son de naturaleza exógena, no los importamos, sino que tienen su origen en nuestro propio modelo de sociedad.

Los elementos presentados son solo algunos de los múltiples indicadores que nos deberían alertar de que nuestra sociedad camina hacia la sociedad de la inseguridad que se iniciaba hace ya unas décadas y que, salpicado por las crisis de 2008, de la covid-19 y de la inflación, han agravado la inercia propia de una estructura social y económica que ya se alejaba de los principios del bien común, de la equidad, y de la justicia social.
Nos enfrentamos a numerosos y diversos retos para frenar este peligroso avance. Unos retos que apuntan a un cambio social que persiga el respeto de las personas y de la dignidad inherente a la condición humana, un respeto que necesariamente implica y exige la garantía y protección de los derechos. Y, para ello, aunque toda la sociedad debe estar implicada, aludimos a la concreta necesidad de potenciar que el diseño de las políticas públicas parta de un enfoque integral basado en derechos. Esto nos lleva a exigir que ningún derecho quede al albur de un mercado que demuestra ser ineficaz para realizar esta tarea -una que, por otro lado, tampoco le corresponde. Delegar en él solo generará nuevas brechas de desigualdad entre quien pueda pagar y quien no, privando así a los últimos del ejercicio real del derecho.
En concreto, haremos referencia a tres retos clave en función de lo expuesto anteriormente:
1. Es necesario lograr que todas las personas tengan unas condiciones de vida dignas independientemente de su relación con el empleo. Un empleo que sigue sin llegar a todas las personas y que desde hace tiempo no ofrece las garantías suficientes para proteger a las personas trabajadoras de la pobreza y la exclusión. Para ello es preciso atender las carencias de tipo material, bien complementando aquellos salarios que son insuficientes, o garantizando unos ingresos mínimos pero suficientes para la vida en sociedad. Esto nos expone a la necesidad de seguir desarrollando el sistema de garantía de ingresos mínimos. Un terreno en el que tenemos todavía un amplio margen de mejora, ya que el gasto del estado español en el capítulo diverso de rentas de inserción es de un 30% de la inversión media de los países de la Unión Europea[v].
Por otro lado, la integración social es más que lo monetario, por lo que debemos pensar en reforzar paralelamente nuestro sistema de protección social para garantizar también el derecho a la inclusión social, así como explorar otros espacios y tareas (porque el trabajo no es solo empleo) que faciliten la integración y participación social, generando además bienestar común.
2. Las dificultades para el acceso y el mantenimiento de algo tan esencial como la vivienda, retan nuestra forma de organización social. Desde el momento en que los gastos de la vivienda asfixian la economía y la vida de muchas familias, es preciso ampliar y reforzar las políticas públicas de vivienda para toda la sociedad, y en especial para las familias más vulnerables. Para ello conviene observar que el parque de vivienda pública en alquiler alcanza el 8% en la media de la Unión Europea, cifra que triplica el parque de vivienda pública en España que es del 2,5%. Por otro lado, la inversión que realizamos en generar prestaciones económicas para apoyar el alquiler supone apenas el 18% de lo invertido en la media de la Unión Europea[vi]. Por todo ello, es primordial generar un parque de vivienda público extenso, así como luchar contra las manifestaciones de exclusión residencial, tanto de vivienda inadecuada como vivienda insegura.
3. Es urgente afrontar y prevenir las situaciones de pobreza y exclusión social que afectan a la infancia y, para lograrlo, tanto la cobertura como el impacto de las prestaciones monetarias dirigidas a familias e infancia deben alinearse a los modelos y cuantías de otros países de nuestro entorno. El déficit en inversión en infancia y en políticas orientadas a la familia son retos de primera magnitud en la construcción de una solidaridad intergeneracional efectiva. Si nos fijamos en las prestaciones económica por tener hijos, nuestro país dedica tan solo un 36% de la inversión media de la UE[vii].
Debemos señalar, asimismo, que es preciso generar políticas sólidas de equidad y solidaridad con las poblaciones que se encuentran segregadas y marginadas, ocupando los niveles sociales más desfavorecidos y con graves dificultades para su plena aceptación e inclusión social, como son las personas de origen migrante.
Todo esto partiendo de que seguimos lejos de lograr la igualdad de género, y que estamos comprometiendo las posibilidades de generar trayectorias vitales de las generaciones más jóvenes. Y lo hacemos en un planeta cada vez más esquilmado y que nos pide un respiro, porque a este ritmo dejará de ser capaz de sostener la vida humana.
Los retos que hemos lanzado señalan en muchas ocasiones hacia la responsabilidad que tiene lo público en sus diferentes niveles de gobernanza, no podemos olvidar su rol como garante de los derechos, pero tampoco debemos olvidar el necesario incremento de la participación y la responsabilización de la comunidad. En otras palabras, desarrollar la comunidad como modelo colectivo para afrontar los retos sociales que tenemos delante además de bueno, es necesario para el cambio social que nos exige el mundo de hoy.
Notas:
[i] En este análisis conviven la serie primera, que ofrece datos de 2007, 2009, 2013 y 2018, y la serie nueva, que ofrece datos de 2018, 2021 y 2024. La comparabilidad en los datos debe realizarse dentro de cada una de las series, existiendo diferencias metodológicas entre una y otra serie que limitan la capacidad comparativa interseries en el Índice Sintético de Exclusión social y en sus componentes.
[ii] Fundación FOESSA (2024). La sociedad del riesgo: hacia un modelo de integración precaria (Análisis y Perspectivas 2024). Disponible en: https://www.caritas.es/categoria-producto/colecciones/analisis-perspectivas-foessa/.
[iii] Este informe incluye los resultados de la nueva oleada de la Encuesta sobre Integración y Necesidades Sociales de la Fundación FOESSA, realizada a hogares en España durante el primer semestre de 2024. El informe, en elaboración, verá la luz en el último trimestre de 2025.
[iv] El documento Análisis y Perspectivas 2023 analizaba la distribución de gasto de los presupuestos familiares, siendo la vivienda, junto con la alimentación, las dos partidas a las que más porcentaje de gasto se destinaba.
Fundación FOESSA (2023). Ingresos y gastos: una ecuación que condiciona nuestra calidad de vida (Análisis y Perspectivas 2023). Disponible en: https://www.caritas.es/categoria-producto/colecciones/analisis-perspectivas-foessa/.
[v] Datos para el año 2022. Fuente de datos de España: Estadística de Cuentas Integradas de Protección Social en términos SEEPROS, Ministerio de Trabajo y Economía Social; datos europeos: EUROSTAT.
[vi] Fuente: European System Of Integrated Social Protection Statistics (ESSPROS), EUROSTAT 2022; Base de datos de viviendas asequibles de la OCDE.
[vii] Fuente: European System Of Integrated Social Protection Statistics (ESSPROS), EUROSTAT 2022.
Alberto Martínez Serrano. Psicólogo. Centro de Acogida para Persona sin Hogar de Cáritas Interparroquial de Elche.
Paco Pardo García. Psicólogo. Programa Acogida y Acompañamiento de Cáritas Diocesana de Girona.
Ambos autores forman parte de Grupo Confederal de Salud Mental y Emocional de Cáritas.
Puedes encontrar a Paco Pardo en Twitter.
La edad, el sexo o las condiciones físicas y genéticas, no son los únicos factores que pueden condicionar o impactar en nuestra salud mental. Nuestros estilos de vida, el tipo de red social y comunitaria, las condiciones de vida y trabajo o las condiciones socioeconómicas, culturales y medioambientales de un país, pueden tener un papel muy relevante en el malestar psicológico de las personas, haciendo que en algunos casos se llegue a un trastorno mental y/o emocional, mostrando la fragilidad humana en estado puro.
Actualmente si alguien presenta algún tipo de manifestación psicopatológica, la sociedad ofrece, siguiendo los planteamientos ideológicos dominantes, una solución individual a un problema que resulta colectivo: enviamos al psicólogo o al psiquiatra a la persona, porque el problema lo tiene el individuo. Deformamos aquella afirmación de Ortega y Gasset de: Yo soy yo y mis circunstancias. Subrayamos el yo y nos olvidamos de las circunstancias. Sin embargo, bien podríamos aseverar que es en las circunstancias donde hallamos los determinantes sociales que están en el origen de la neurosis individual.
En el siguiente artículo pretendemos poner en valor la importancia del contexto que rodea a la persona como posible potenciador de problemáticas de salud mental y emocional. La carencia o ausencia de necesidades básicas para el ser humano, puede perfectamente derivar a toda una serie de dificultades psicológicas que condicionen el proyecto de vida de una persona o de una sociedad en general.
Javier Padilla y Marta Carmona en su libro MALESTAMOS, Cuando estar mal es un problema colectivo, nos avisan que:Estamos mal, porque mal y porque estamos, porque la existencia de unas condiciones estructurales, sociales y políticas deja una impronta sobre nuestras biografías que hace que esto no sea una cosa que me pasa aislada del contexto, sino que el contexto forma parte no solo de las causas sino del problema en sí mismo. [1]
A continuación, presentamos tres apartados que exploran el papel generador de malestar psicológico de los determinantes sociales de la salud, haciendo hincapié en la importancia de no individualizar el problema cuando este es colectivo y tiene solución colectiva.
La salud es un estado de completo bienestar físico, mental y social, y no solamente la ausencia de afecciones o enfermedades. OMS (Organización Mundial de la Salud)[2].
En el año 1974, Marc Lalonde, ministro de Salud del Gobierno Canadiense, irrumpe con un nuevo paradigma que revolucionará la idea que se tenía del concepto de salud y que a día de hoy continúa vigente. Lalonde presentará en un informe que llevaba por título: A new perspective on the health of the canadians-a working document [3] ,que sería conocido como el Informe Lalonde, un modelo de salud pública explicativo de los determinantes sociales de la salud, en el cual, por primera vez, se reconoce que factores como el estilo de vida, el ambiente tanto individual como social en un sentido más amplio, junto a los factores biológicos y de organización social, determinan nuestro estado de salud o mejor dicho tienen un impacto en el origen de vulnerabilidades tanto físicas como psicológicas.
Se dice que la innovación tiene como característica principal hacer un bien a la humanidad, aportar un cambio significativo en la vida de las personas, ayudar a prosperar, probablemente Lalonde, en esa década de los 70 no se imaginaría el gran impacto que tendría esa visión global de la salud, y que, como vamos a comentar a continuación, tendría una evolución y un estudio constante de mejora.
El nuevo modelo obligaba a comprender la salud desde una mirada más global, en el que la ausencia de enfermedad ya no era únicamente lo importante para determinar si una persona presentaba un buen estado de salud, nuestro estilo de vida, el número de amistades y amigos que teníamos o el barrio en el que nuestro proyecto de vida se había desarrollado entre otros determinantes, empezaban a formar parte de eso que llamamos estado global de salud. No es baladí que esa nueva perspectiva sobre la salud tuviera un fuerte impacto en la sociedad, pero debieron pasar años como a continuación describiremos, en los que finalmente la OMS, adoptará esta nueva idea, esta nueva mirada de la salud.
Años antes que la OMS definiera los determinantes sociales de la salud (DSS) como las circunstancias en que las personas nacen, crecen, trabajan, viven y envejecen, incluido el conjunto más amplio de fuerzas y sistemas que influyen sobre las condiciones de la vida cotidiana, otros investigadores iniciaban sus estudios y aportaciones a esta nueva visión.
En los años 90, Dahlgren y Whitehead introducen su modelo que, a la luz del concepto de Lalonde, abre las puertas a entender cómo las inequidades en salud son el resultado de las interacciones entre distintos niveles de condiciones causales, el que corresponde al individuo y la comunidad donde vive, hasta el nivel de condiciones generales, socioeconómicas, culturales y medioambientales[4].
No sólo lo biológico o lo individual, la carencia de una red social y comunitaria, los estragos del desempleo precario, la falta de unos servicios de agua o sanitarios o el sistema político establecido y su organización, pueden y determinan la salud de sus ciudadanos. Este modelo ya nos muestra el camino hacia una lucha de derechos para la persona: el derecho a un trabajo digno, a unos servicios sanitarios adecuados, a una vivienda digna, a no estar sólo y verse arropado por el barrio, por la comunidad, el derecho a vivir con dignidad entre otras peticiones de derecho con una fuerte connotación colectiva y comunitaria.
A partir de 1998, se incorpora a estos estudios el modelo de Diderichsen, un modelo de estratificación social y producción de enfermedades. En este modelo, la manera como se organiza la sociedad crea un gradiente de estratificación social y asigna a las personas una posición social. Es esa posición social la que determinará las oportunidades de salud que tenga una persona a lo largo de su vida.
Siguiendo con los diferentes modelos que van surgiendo influenciados para el nuevo paradigma que en 1974 presenta el Informe Lalonde, se haya también el modelo de Brunner, Marmot y Wilkinson que da énfasis a las influencias a lo largo de la vida. Este modelo vincula la estructura social con la salud y la enfermedad a través de vías materiales, psicosociales y conductuales.
Pero llegamos al año 2005 en el que finalmente la Organización Mundial de la Salud, crea la comisión DSS (Determinantes Sociales de la Salud). Será concretamente en la 62ª Asamblea Mundial de la Salud del 16 de marzo de 2009, cuando se hace oficial la Comisión sobre Determinantes Sociales de la Salud. En el punto 2 del Informe de Secretaría[5] se puede leer el siguiente anunciado que marcará a partir de ese momento el trabajo de la comisión:
A partir de 2009 la OMS proyecta un marco conceptual de los Determinantes Sociales de la Salud[6]:
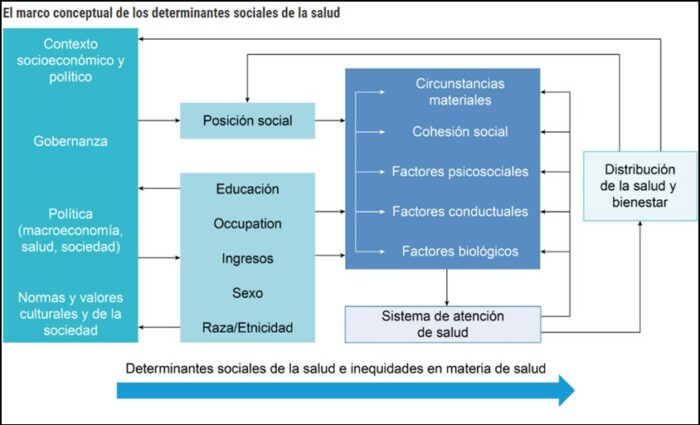
En este modelo la OMS dejará claro que el derecho a la salud no va a depender únicamente de factores individuales; las políticas sociales, el modelo de gobernanza, la política económica, lo cultural, lo social, pasan a jugar un papel esencial en la salud de las personas y cómo estas lo viven. La lucha individual pasa a ser colectiva.
Los determinantes sociales de la salud van a tener un papel muy relevante en el origen del malestar psicológico que viven nuestras sociedades. A la salud física le sigue la salud mental, término que muchas veces asusta, estigmatiza y también aleja a las personas de las verdaderas causas por las cuales sufrimos psíquicamente. Los diferentes modelos que hemos detallado anteriormente nos muestran cómo las desigualdades sociales que conforman la estructura social, determinan nuestro bienestar, nuestra salud global.
Queremos afirmar que el sufrimiento psíquico tiene que ver con las condiciones de vida, pero allá donde no nos sentimos capaces de cambiar las condiciones de vida aparece el determinismo biológico. Con la dopamina y la serotonina hemos topado. Como siempre[7].
Teniendo en cuenta el marco teórico de los determinantes sociales de la salud consideramos necesario recuperar una psicología contextual-crítica que analice las influencias socio-políticas del sufrimiento psíquico, con especial énfasis en el modo en que la infraestructura económica origina construcciones ideológicas favorables al engranaje y supervivencia del propio sistema, pero en detrimento de la salud mental de la población.
La OMS considera que la salud se ve influenciada por las condiciones biopsicosociales en las que las personas viven y trabajan, la salud mental también se ve condicionada por los determinantes sociales de la salud, a más de una manera que muchas veces viene enmascarada y que la propia persona no es capaz de situar en la ecuación.
El orden económico en el que vivimos precisa erigir una representación colectiva de felicidad definida, esencialmente, por la capacidad de adquisición de bienes de consumo. Para ello, modela las aspiraciones y necesidades de la población, ejerciendo una fuerte presión hacia un pensamiento único que, evidentemente, no cuestiona la estructura social existente, acepta la desigualdad social y la inequidad en la división del poder o la riqueza como parte del orden natural de las cosas y, sobre todo, desvincula del análisis racional, cualquier elemento colectivo que no haga recaer sobre el individuo toda la responsabilidad de sus éxitos y fracasos, como si su capacidad de agencia sobre la realidad fuera ilimitada… como si su ejercicio de la libertad fuera infinito… como si no existiesen condicionantes sociales de ningún tipo. De este modo, hacemos al pobre responsable de su pobreza, al rico merecedor exclusivo de su riqueza y al fracasado, único agente de su fracaso. Pero la realidad es otra: en la carrera de la vida no todos parten de la misma posición en la línea de salida.
La depresión, la ansiedad y la soledad, mucho tienen de relación con los determinantes sociales de la salud, sin embargo muchas veces pensamos que surgen de manera espontánea sin ser conscientes que el hecho de no tener una vivienda, el estar desempleado, no disponer de una red de contacto al que apoyarse, el estar viviendo en un país con unas normas de relación muy concretas, entre otras variables, pueden provocar una situación de malestar psicológico, estrés físico y mental, provocando un desgaste en la persona y lo peor, le haga pensar que la culpa es suya, sólo suya. Es el caso de las situaciones que tienen que ver con los problemas de vivienda, concretamente con los desahucios. Si pensamos por ejemplo en Fátima, mujer casada, con hijos, con una situación de vulnerabilidad económica acuciante, que la obliga a tomar ansiolíticos para dormir y que ante la situación que vive con su marido y sus hijas, se siente culpable de haber llegado a al límite de exponer a su familia a la dura realidad de estar sin hogar. En el informe anual del año 2022 de la Junta Internacional de Fiscalización de Estupefacientes (JIFE), España ya es el primer país del mundo en consumo de Diazepam, disparándose un 110% su uso[8]. Importante saber cómo inciden los determinantes sociales de la salud en este aspecto del consumo de benzodiacepinas. Hoy día las desigualdades sociales que padecen muchas personas, obligan a muchas de ellas a medicarse para continuar y no ahondar en las causas de su malestar. Los condicionantes sociales, económicos, culturales y medioambientales empujan a muchas sociedades occidentales a vivir NON STOP y continuar con el sufrimiento emocional hasta quebrarse.
Por otra parte, tenemos otras dos situaciones muy relevantes e interrelacionadas: la soledad y la depresión. Uno de los determinantes sociales de la salud más relacionados con estas dos situaciones es la falta de redes sociales y comunitarias. Sentirse sólo puede llevar a la depresión, según estudios realizados, la relación entre soledad y depresión se da en ambos sentidos, pero en mayor magnitud es la soledad la que provoca la depresión y no tanto al revés[9]. En las personas en situación de vulnerabilidad, sentirse deprimidos, sin ganas de continuar nos debe obligar a plantear los proyectos desde una visión más comunitaria, fomentando el acercamiento de las personas, el apoyo social, la cohesión, el vínculo, la participación, la inclusión o para ser más claros, que nuestro vecino y vecina de al lado nos importe. Es el caso por ejemplo de Helen, que acude a un grupo de atención psicológica de Cáritas y que manifiesta que hablar de lo que uno siente, sentirse escuchada, compartir con otras personas, le hace ver la realidad de la situación que vive cada una, “ver lo que no sabemos ver”.
Y por último y para acabar esta segunda parte, es la soledad un tema que preocupa de manera acuciante en muchas de las sociedades occidentales supuestamente avanzadas, donde las personas viven felices y sin problemas. Sentirse solo se está convirtiendo en un problema, en una auténtica pandemia. Norena Hertz, en su libro, El siglo de la soledad[10] habla de que los factores como la discriminación estructural e institucional aumentan las probabilidades de que ciertas personas se sientan solas, también la emigración masiva a las ciudades, la reorganización radical del lugar de trabajo y determinados cambios en la forma de vivir, potencian situaciones de soledad, una soledad no siempre buscada, que aumentará el riesgo de padecer depresión y en su forma más extrema la tentativa de suicidio.
En Cáritas, somos testigos del estrés físico, mental y emocional que provoca la desigualdad social y las situaciones de vulnerabilidad socioeconómica.
Hablamos de los determinantes sociales de la salud y es muy posible que no seamos conscientes entre todos y todas, incluidos los participantes, que ese contexto adverso, esas políticas sociales, esa organización del trabajo entre otros determinantes, forman parte de una ecuación que puede llevarnos a enfermar física y emocionalmente. Es muy probable que hayamos normalizado que el derecho a una vivienda digna es ciencia ficción, que el derecho a la educación no lo es, o que el derecho a un trabajo no existe. Una sociedad que a nivel de organización produce vulnerabilidad socioeconómica, pobreza, desigualdad, brecha digital, entre otras barreras y obstáculos, no es buen hogar para nadie y seguro generará malestar físico y emocional.
Durante la situación excepcional de confinamiento causada por la pandemia de la COVID, desde Cáritas, nuestros equipos pudieron ser testigos de esos determinantes sociales y su efecto en la salud mental y emocional de las personas en situación de vulnerabilidad. Podemos decir que todas y todos nos sentimos vulnerables, pero sería un error quedarnos en esa afirmación y no tener presente que las personas con más dificultades de acceso a derechos básicos y situaciones de vulnerabilidad socioeconómica, manifestaron mucho más malestar psicológico. ¿De ahí a la consulta psicológica? Esto hace irnos a lo colectivo y a una mirada de derechos para entender que no siempre el origen del malestar es uno mismo.
En los cuatro informes que se realizaron desde el equipo de estudios de Cáritas Española en tiempos de COVID[11], en todos ellos se habla y de manera muy clara, del impacto en la salud mental y emocional de los participantes ante un acontecimiento vital como fue una pandemia global y su confinamiento. ¿Qué papel tuvieron los determinantes sociales de la salud en hacer más complicada una situación de confinamiento duro, como la que se vivió en España durante el mes de marzo a junio de 2020?
Es cierto que las cifras sobre malestar psicológico de la sociedad española subieron como la espuma durante el periodo pandémico y post pandémico, se hablaba en ese momento de la pandemia de salud mental presente en la población[12]pero sabemos desde hace años que la vulnerabilidad que viven y verbalizan las personas atendidas en Cáritas, se siente, se palpa, se experimenta con auténtico dolor y fragilidad emocional. Las personas que se ven forzadas a vivir en las calles de nuestros municipios, las personas migrantes que son consideradas siempre el chivo expiatorio de todos los problemas que suceden en la sociedad, o las dificultades telemáticas para poder acceder a una ayuda social entre otros trámites con las administraciones “más cercanas”, atentan directamente a la salud mental de la persona, haciendo sentirla mal, frágil, estresada, depresiva, sin esperanza en el futuro.
Nuestra acción diaria es un ataque directo y neutralizador de esos determinantes sociales que provocan ataques de ansiedad, depresión, brotes psicóticos, duelos recurrentes o desánimo y falta de confianza en el futuro.
Nuestras acogidas, nuestros grupos de apoyo, los proyectos de ámbito psicosocial, la recepción de una Cáritas, los espacios de participación, las asambleas con participantes, con voluntariado, ese café con el compañero o compañera y sobre todo la sensibilización a la ciudadanía de la situaciones de pobreza, exclusión y marginalidad, son elementos que van y pueden neutralizar el push de los determinantes sociales de la salud, evitando por una parte una sobre medicalización de los problemas sociales/colectivos, y evitando la banalización del sufrimiento psicológico y mental de las personas, haciendo de ellas meros instrumentos o indicadores de estadísticas y estudios varios.
En una situación de vulnerabilidad socioeconómica, cuanto mejor analicemos el contexto y sepamos identificar qué determinantes sociales están participando en el mantenimiento de una situación de malestar psicológico y/o trastornos mentales, mejor podremos ayudar a las personas analizar qué les pasa y qué soluciones o alternativas hay para aliviar o neutralizar los efectos y sus síntomas.
Para finalizar esta aproximación al impacto y relación de los determinantes sociales en la salud mental de las personas en situación socioeconómica, queremos recordar la importancia que tiene potenciar proyectos de atención psicosocial en nuestras Caritas o simplemente que los proyectos que llevemos a cabo en nuestras parroquias tengan presente que la vulnerabilidad se siente y se canaliza a través de un malestar psicológico que dificulta a las personas en su consolidación de una vida digna. Trabajar lo psicosocial de manera concreta o transversal ayudará a neutralizar en los participantes, los efectos de los determinantes sociales de la salud, haciendo más llevadero el proceso que ha de llevar de la exclusión a la inclusión, haciendo hincapié en los aspectos mentales y emocionales, pero sin olvidar el enfoque de derechos y mirada comunitaria, que deben tener todos y cada uno de las acciones que se llevan a cabo para y con las personas en situación de vulnerabilidad y pobreza.
Nuestra apuesta en este artículo es una perspectiva más amplia de salud mental, que busca, también en lo colectivo, las raíces del dolor emocional. Que politiza el sufrimiento psíquico y que entiende lo político como el ámbito más abarcador de la existencia humana. Que especula acerca de una especie de mente social gestada por el sistema económico y sus élites y que tiene consecuencias iatrogénicas en la población, entre otras, haber inoculado en la sociedad la desesperanza de que no existe posibilidad de otro futuro que no sea una reedición del presente. Para luchar contra la desesperanza y recuperar el sentido comunitario o de agencia colectiva, debemos recuperar nuestros sueños de transformación de un nuevo orden social que genere bienestar social y psíquico.
[1] Padilla, J; Carmona, M. MALESTAMOS Cuando estar mal es un problema colectivo. Madrid: Ediciones Capitán Swing Libros S.L, 2022. Pág. 13.
[2] https://www.who.int/es/about/governance/constitution
[3] Lalonde.M; A new perspective on the health of the canadians-a working document. Ottawa April 1974
[4] Cárdenas, E; Juárez, C; Moscoso, R; Vivas, J. Determinantes Sociales en Salud. Gerencia para el desarrollo 61. ESAN Ediciones. 2017. Pág. 16.
[5] Comisión de los Determinantes Sociales de la Salud. Informe de Secretaría. 62ª Asamblea Mundial de la Salud, 16 de marzo de 2009.
[6] https://www.paho.org/es/temas/determinantes-sociales-salud
[7] Padilla, J; Carmona, M. MALESTAMOS Cuando estar mal es un problema colectivo. Madrid: Ediciones Capitán Swing Libros S.L, 2022. Pág. 12.
[8] https://www.publico.es/sociedad/espana-pais-mundo-diazepam-consume-dispararse-110.html
[9] https://depresion.som360.org/es/articulo/condicionantes-sociales-depresion
[10] Hertz, N. El siglo de la soledad. Recuperar los vínculos humanos en un mundo dividido. Barcelona. Paidós. 2021.
[11] Equipo de Estudios de Cáritas Española. El primer impacto de las familias acompañadas por Cáritas. OBSERVATORIO DE LA REALIDAD/La crisis de la covid-19. Nº1. 2020
Equipo de Estudios de Cáritas Española. Un impacto sostenido tras el confinamiento. La realidad de las familias acompañadas por Cáritas en septiembre de 2020.OBSERVATORIO DE LA REALIDAD/La crisis de la covid-19. Nº2.2020
Equipo de Estudios de Cáritas Española. Un año acumulando crisis. La realidad de las familias acompañadas por Cáritas en enero de 2021.OBSERVATORIO DE LA REALIDAD/La crisis de la covid-19. Nº3. 2021
Equipo de Estudios de Cáritas Española. Del tsunami al mar de fondo: salud mental y protección social. La realidad de las familias acompañadas por Cáritas en abril de 2021.OBSERVATORIO DE LA REALIDAD/La crisis de la covid-19. Nº4. 2021
[12] Buitrago Ramírez, F; Ciurana Misol, R; Fernández Alonso, M; Tizón García, JL. “Repercusiones de la pandemia de la COVID-19 en la salud mental de la población en general. Reflexiones y propuestas”. Grupo de Salud Mental del PAPPS. Atención Primaria 53 (2021) 102143.
Sara Arribas Leal, socióloga. Investigadora
Rocío Herrero Sanz, socióloga. Investigadora
Catalina Martínez Miguélez, socióloga. Investigadora.
Paola Miranda Medina, socióloga. Investigadora.
Alicia Gómez-Chacón Áviles, socióloga. Investigadora.
Puedes encontrar a Sara en Twitter y a Rocío en Instagram.
Las tasas de suicidio juvenil han alcanzado unas cifras alarmantes en los años de pandemia. A través de 20 entrevistas a jóvenes conocemos su experiencia con la ideación e intento de suicidio. Se exploran los factores causantes, los correctores, las diferencias de género, la influencia de la pandemia, las fallas estructurales y la relevancia de la familia.
El incremento de las tasas de suicidio en estos años de pandemia ha generado una gran preocupación social que hemos visto reflejada en los medios de comunicación, la pandemia silenciosa es como muchos diarios han calificado este fenómeno.
Se ha puesto especial atención en los jóvenes y no es para menos: según datos de 2020 del Instituto Nacional de Estadística, cerca de la mitad del total de muertes entre los jóvenes de 15 a 29 años es debido a causas externas (accidentes, caídas, agresiones, suicidios, homicidios), siendo el suicidio la que se posiciona en el primer lugar (34,2%). Esto significa que el suicidio es la segunda causa de muerte general (16,6%) para este grupo de edad, después de las muertes por tumores (18,2%), lo que evidencia la magnitud del problema.
Además, se observa una gran diferencia entre las tasas de suicidio de hombres y mujeres en la población general siendo las tasas masculinas más elevadas, tendencia que se mantiene en el grupo de edad de entre 15 y 29 años. Según los mismos datos del INE de 2020, se registraron en este rango de edad 227 suicidios de hombres frente a 73 de mujeres, lo que quiere decir que entre la población de 15 a 29 años el 75,6% de los suicidios son realizados por hombres. Sin duda, estos datos resultan alarmantes y se debe abordar el tema desde una perspectiva social, pues cuando las cifras son tan elevadas resulta evidente que no estamos ante un problema individual sino colectivo.
Los objetivos de la presente investigación son localizar los factores sociales que inciden en los jóvenes y llevan al acto del suicidio, y determinar en qué medida la pandemia ha afectado al suicidio juvenil, para corroborar o desmentir que sea la principal causa del aumento de estas tasas.
Para realizar la investigación de la que aquí se exponen algunas conclusiones, se ha optado por una metodología cualitativa llevada a cabo a través de entrevistas en profundidad. Se han realizado un total de 20 entrevistas a jóvenes residentes en Madrid entre los 17 y 29 años, de los cuales 11 han sido mujeres.
A través de Instagram y Twitter todas las autoras publicaron un anuncio llamando a participar en esta investigación a personas que hubiesen experimentado el intento de suicidio o ideación suicida, y a compartir dicho anuncio entre sus redes. En pocas horas contábamos con más de 30 personas dispuestas a colaborar. Tras controlar nuestras variables de edad y residencia, seleccionamos y obtuvimos la muestra final.
Tras haber realizado las entrevistas, se ha elaborado un listado de los factores que han influido en la ideación suicida de los jóvenes, observando aquellos que la mayoría tenían en común, y posteriormente se han clasificado según su naturaleza.
Los principales factores sociales causantes de la ideación suicida se pueden clasificar en cuatro dimensiones: factores interpersonales, factores experienciales traumáticos, factores cognitivos y factores psicológicos.
Los conflictos interpersonales hacen referencia a familias con una dinámica disfuncional y conflictiva, familias desestructuradas, relaciones afectivas y sociales tóxicas, acoso y bullying, carencia de inteligencia social[1] (esto sólo se ha observado en hombres), y, en ocasiones, estar en una situación de aislamiento social en la que el individuo carece de contactos sociales y consiguientemente tendrá pocas personas con las que relacionarse o, por el contrario, puede encontrarse acompañado y sentir soledad.
Los factores experienciales traumáticos son aquellos que implican haber vivido eventos traumáticos. Engloban toda vivencia referida a haber sufrido agresiones sexuales, violencia de género, enfermedades, muertes de familiares cercanos, o tener en el entorno personas con enfermedades mentales.
En los factores cognitivos se enmarcan las expectativas negativas sobre el futuro, motivación autodestructiva, baja autoestima, excesiva autoexigencia y presión social hacia el éxito. En general, es una percepción de la realidad desesperanzadora y que conlleva una relación insana con uno mismo, con tal nivel de exigencia que su propia salud y bienestar se ven gravemente perjudicados.
Por último, los factores psicológicos se refieren a padecer enfermedades mentales, sufrir trastornos de ansiedad y/o depresión. Estas enfermedades han sido diagnosticadas en todos los sujetos que en algún momento han acudido a un profesional médico. A estos factores les acompaña el experimentar un profundo y constante sentimiento de soledad, característico de este tipo de enfermedades mentales.
Todos los entrevistados presentan un conjunto de estos factores, cada joven reúne un conjunto diferente. En algunas ocasiones, los entrevistados no han experimentado un evento traumático, pero los otros tres tipos de factores son constantes en todos los sujetos.
[1] Es una habilidad humana, que permite comprender, entender y percibir los pensamientos y acciones de otras personas. Esta se puede aplicar en diferentes contextos de la vida, gestionando de manera positiva los estímulos y relacionándose con los demás. (Ramírez Molina et al., 2021).
Asimismo, existen correctores sociales que actúan como freno a la ideación suicida, es decir, evitan que se lleve a cabo el acto del suicidio.
Se preguntó a los jóvenes qué les frenaba a cometer este acto en los momentos más críticos y de nuevo se procedió a hacer una clasificación de las respuestas.
Cabe destacar que estos correctores son distintos según los factores determinantes en el caso de cada individuo. Esto significa que los factores que influyen en la decisión de no realizar el acto suicida (correctores) dependen de aquellos que la provocan (causantes), por lo que un corrector puede ser un incentivo en otro caso distinto.
Tal es el caso de la familia. La familia es un elemento central y posee una doble vertiente.
Si bien puede ejercer como causante en determinadas situaciones, cuando la circunstancia que provoca el intento suicida es externa a ella, el núcleo familiar actúa entonces como un potente elemento corrector. El sufrimiento que su muerte causaría en padres, hermanos/as, abuelos/as y demás familiares es lo que evita que estos jóvenes cometan el suicidio.
Siempre ha sido por la familia. A mí la frase Mr. Wonderful que dice ‘lo importante no es el destino, es el camino’ pues bien, pero déjame en paz. Esas mierdas no van a hacer que no hagas cosas. La gente que se suicida es porque pierde completamente a lo que aferrarse, aunque esté ahí dejan de verlo
La esperanza por el futuro es otro aspecto que ejerce presión para frenar la ideación suicida. La posibilidad de que su situación mejore, de que aquellos aspectos que les producen tanto sufrimiento y desesperación se transformen o puedan escapar de ellos; la idea de un futuro esperanzador al que no quieren renunciar. Cualquier ápice de esperanza e ilusión por lo que pueda ser en un futuro resulta un elemento clave en la disuasión del intento suicida.
¿Y si pasa algo bueno? Esa curiosidad por saber que va a pasar, es lo que me frena. Es un pulso constante con la vida.
La idea de poder tener la vida que yo quiero en algún momento, esa pizquita de luz que me hacía decir quiero intentarlo.
Otro corrector central son las terceras personas del entorno del individuo, similar al factor corrector de la familia, pero referido a amigos o parejas. En estas personas encuentran redes de apoyo. Todos ellos son elementos que ejercen una función positiva y ayudan a disminuir la ideación suicida.
La soledad es un sentimiento constante que experimentan las personas con ideación suicida, de manera que sentirse acompañadas y aceptadas por cualquier tipo de relación puede marcar una enorme diferencia.
Hice una promesa con mi novia de que ninguno podía llegar a suicidarse. Esta promesa de que ninguno se autolesione es lo que hace que me mantenga limpio.
Yo ya lo venía pensando, pero un día me desperté y el pensamiento no paraba y me metí al baño con la intención, pero mi compañero de piso me ayudó mucho y finalmente no lo intenté.
Por último, el miedo al dolor físico y a las posibles secuelas del intento de suicidio si este fracasara.
El miedo al acto en sí, a la decisión tan rotunda que supone elegir si uno vive o deja de hacerlo. Además de a los riesgos físicos que entraña el acto del suicidio, pues si este fallara la persona puede tener graves consecuencias, como lesiones físicas y cerebrales que pueden resultar en daños irreversibles.
El miedo a estos riesgos actúa también como freno a la ideación suicida.
No lo llevaba a cabo por si sobrevivía y me quedaba con daños en vez de muerto. Tenía pensamientos intrusivos para hacerme daño, pero no los llevaba a cabo por si no lograba conseguirlo.
Creo que es porque me da miedo. Pasaría a un nivel muy diferente, de tomar decisiones cotidianas paso a decidir si estoy viva o no.
Se ha podido observar cierta diferencia entre los factores causantes más determinantes según el género.
En las mujeres se ha visto más reiterada la autoexigencia por alcanzar el éxito y la perfección. Una gran presión derivada de las expectativas sociales puestas sobre ellas, según las cuales deben ser excelentes en todos los aspectos de sus vidas: familiar, social, académico, laboral, físico-estético, intelectual… incluso los hobbies, como un deporte, se pueden convertir en un elemento estresante al sentirse obligadas a ser brillantes en él, aun cuando el objetivo de realizar esa actividad sea el mero entretenimiento.
La presión social a la que están sometidos los individuos, y especialmente las mujeres, se interioriza como autoexigencia. Esta presión social nos insta a adaptarnos a un modelo centrado en el éxito y la productividad, el cual resulta perjudicial para los individuos y conlleva consecuencias psicológicas negativas cuando no se consigue adaptarse a él u obtener los resultados esperados. En las mujeres, la autoexigencia por cumplir con las expectativas sociales es mayor y el peso psicológico que esto supone puede convertirse en detonante de la ideación suicida.
En los hombres, por otro lado, se alude más a problemáticas relacionadas con la baja integración social, aislamiento y sensaciones de no ser necesarios en su entorno social.
Los hombres se identifican en una de estas tres categorías ya que, de antemano, se han visto involucrados en acontecimientos como lo son el bullying, el carecer de apoyo familiar, el sufrir soledad o el tener dificultad para mantener relaciones sociales. Todos estos acontecimientos dificultan las formas de relación e interacción social en estos individuos, una baja sociabilidad que conlleva aislamiento y sentirse innecesarios. Esta situación es la que impulsa, en la gran mayoría de hombres, a tener ideaciones suicidas.
Los entrevistados, por otro lado, hacen importante alusión a las carencias existentes en nuestra sociedad, principalmente en las instituciones sanitarias y educativas.
Algunos entrevistados aluden a que no todos disponen de los suficientes recursos económicos como para poder hacer uso de los servicios que la sanidad privada proporciona. Así, en relación con la sanidad pública afirman que los recursos disponibles no cubren la demanda y que la especialidad psiquiátrica termina siendo la más recurrente, proporcionando ésta consecuencias como la dependencia a medicamentos, en vez de proporcionar una buena atención desde la especialidad de la psicología.
Del mismo modo, los centros educativos se evidencian con ineficiencia en sus protocolos de prevención, detección e intervención en problemas que afectan a la salud mental. También se señala el desconocimiento ante la gravedad del problema al no disponer de profesionales cualificados o que, cuando se dispone de estos profesionales, no realizan un seguimiento adecuado, según la percepción de nuestros entrevistados. Estos consideran que cuando han solicitado ayuda se ha infravalorado la gravedad de su situación y no se les ha proporcionado la atención que necesitaban.
La familia es un elemento central y transversal a toda la investigación. La totalidad de las personas entrevistadas identifican que su familia ha jugado un papel influyente en su experiencia con la ideación o intento suicida.
Por ello, para el posterior análisis se han clasificado los factores causantes en dos: por un lado, las relaciones familiares; y, por otro lado, el resto de factores sociales mencionados anteriormente, refiriéndonos a ellos como factores externos (siendo estos los factores psicológicos, cognitivos, experienciales traumáticos, y los conflictos interpersonales excluyendo la familia).
De esta forma, se puede observar la gran diferencia entre los casos de ideación suicida cuando los factores causantes principales son externos o familiares.
Se observa que, si el principal factor que afecta a los individuos son las relaciones familiares, los afectados son más vulnerables frente a la ideación suicida al no contar con una red de seguridad primaria.
Si, por el contrario, el principal factor que les afecta es externo, la gestión que hace la familia de la situación resulta decisiva: cuando es adecuada (intervención, apoyo, gestión emocional…) la familia reduce el efecto negativo externo actuando como red de seguridad salvavidas; por el contrario, cuando la gestión familiar es inadecuada (infravalorar, ignorar, invalidar emociones) los afectados tienen mayor vulnerabilidad y riesgo de llegar al intento de suicidio.
Por otro lado, no existe una tendencia uniforme entre las personas entrevistadas en nuestro trabajo de campo realizado del 12 de noviembre al 23 de noviembre de 2021, para identificar la pandemia como un elemento clave y central a la hora de llevar a cabo el acto del suicidio. Si bien algunos afirman que la pandemia ha sido determinante en sus ideas de suicidio, para otros es un elemento que no les ha influido. Así pues, y desde una perspectiva cualitativa como la desarrollada en este estudio, no podemos afirmar que la pandemia sea el único motivo que esté detrás del incremento de suicidios entre la juventud.
Entre los jóvenes que sí sienten una repercusión de la pandemia en su ideación suicida, observamos que según los factores más determinantes (siguiendo la anterior clasificación de factores externos o relaciones familiares negativas) la influencia es diferente para el sujeto y la síntesis de dicha diferencia viene dada por el espacio que tienen que habitar:
Para los afectados cuyo factor principal es externo, su espacio seguro está en el hogar por lo que el confinamiento les permitió alejarse de los espacios y relaciones perjudiciales, lo cual resultó muy beneficioso para su salud mental. Como expresan algunos de ellos:
Osea a mí la pandemia, pónganme tres. Que me confinen otra vez por favor. Yo pandemias las que quieras.
Para mi realmente el confinamiento fue una bendición, fue un regalo del cielo.
Sin embargo, el desconfinamiento y regreso a espacios que les resultaban inseguros repercutió en ellos de manera negativa:
Volver a hacer vida normal fue incluso peor que antes.
En el confinamiento, me encerré en mi habitación, aprendí a quererme, el problema fue el shock que vino después. Me dio mucha ansiedad social y acabé con una fuerte depresión.
Para los afectados cuyo factor principal es la familia, su espacio seguro se encuentra fuera del hogar, de manera que al tener que compartir espacios comunes constantemente con la familia cuya relación con esta es disfuncional o conflictiva, el confinamiento agravó su situación.
Para mí la pandemia fue clave, la convivencia en mi casa no se podía soportar y me creó muchísimo estrés y toda la ansiedad aumentó.
Tantos meses de cuarentena casi me matan, me daba ansiedad convivir con mi familia.
A diferencia de los anteriores, el periodo de desconfinamiento les permitió alejarse de estas relaciones conflictivas, por lo que la salida para estos fue positiva.
Gracias al desconfinamiento pude acudir a centros donde conocí́ a gente que había pasado por situaciones como yo.
Tanto en la sociedad como en el modo de vida actual existe una fuerte presión social, un patrón a seguir, que afecta directamente a los más jóvenes cuando el modelo del individuo no se corresponde con el esperado. Este desajuste entre expectativa y realidad les hace más proclives a la tenencia de ideaciones suicidas.
Para poder corregir la exclusión que experimentan estas personas es necesario visibilizar esta problemática y hablar abiertamente sobre salud mental. La estigmatización del suicidio y de todo problema de salud mental resulta fatal para las personas que viven con estos pensamientos pues intensifica la sensación de aislamiento y soledad. La empatía es clave para la gestión de estos casos y el apoyo por parte del entorno resulta crucial para que la persona salga adelante.
Previamente, en el ámbito de la prevención, es preciso señalar la importancia de la socialización primaria en los individuos, es decir, la estructura familiar, ya que cuando esta presenta fisuras, se desencadena falta de integración y comprensión en la persona.
Del mismo modo, los entrevistados han expresado que los grupos de apoyo tienen un impacto muy positivo al tratarse de espacios seguros con grupos de iguales en los que se crean redes de apoyo. Asimismo, el teléfono de la esperanza ha resultado de gran ayuda en algunos casos.
Escuchar y hablar de salud mental sin tabúes, del suicidio y especialmente de los motivos que lo causan, es la mejor manera de acompañar a los jóvenes que están experimentando estos pensamientos, según han expresado ellos mismos.
Solamente necesito que estén ahí y me pregunten qué tal estoy
Bibliografía
Ramírez Molina, R.I., Villalobos Antúnez, J.V., Lay Raby, N.D., Del Valle Marcano, M. Inteligencia social y liderazgo resonante. Editorial Corporación CIMTED, 2021.
Ana Cristina Nápoles, Cáritas Diocesana de Zaragoza
Paco Pardo García, Cáritas Diocesana de Girona
Las personas que hoy día se ven obligadas a recurrir a la migración como salvoconducto a una vida mejor, más digna, más justa, se ven expuestas a un viaje físico y emocional de enorme desgaste. La experiencia migratoria, como acontecimiento vital, implica una resiliencia especial para hacer frente a todas las dificultades y obstáculos, que la realidad más voraz pone ante el inmigrante, haciendo que la vulnerabilidad aparezca de manera constante en el proceso migratorio de estas personas, obligándolas a lidiar con estresores diarios que provienen desde todos los ámbitos de la sociedad y con los que la persona inmigrante debe mantener un intenso pulso para evitar el colapso de su salud física y mental. Desde Cáritas, la acogida, atención y acompañamiento de esta realidad es una prioridad sin reservas y un deber como comunidad.
Si tuviéramos la máquina del tiempo que describe el escritor británico Herbert George Wells en su libro The Time Machine (Londres 1895), el reto sería volver atrás en el tiempo, y buscar a los primeros homínidos de África Central, aquellos primeros antepasados de nuestra especie, los australopitecos, y hacerles una pregunta muy básica: ¿por qué os movéis de un lado a otro?, ¿lo hacéis solos, en grupo? ¿Qué buscáis?, ¿por qué ahora?, ¿cómo os sentís? ¿Qué problemas os encontráis?
Migrar parece algo innato, ¿lo tenemos incorporado en nuestro ADN?, Joseba Achotegui, psiquiatra y psicoterapeuta con larga trayectoria en el campo de las migraciones nos recuerda, que los humanos descendemos de seres que, a lo largo de la evolución, han emigrado exitosamente muchas veces, por lo que poseemos capacidades para adaptarnos a los cambios migratorios. La movilidad de nuestra especie ha sido más la norma que la excepción[1]. Si es así, y tenemos esa capacidad innata para movernos, para buscar un ambiente mejor, con más recursos, con un clima que nos satisfaga entre otras necesidades o motivaciones, ¿qué pasa cuando la persona migra y tiene ante sí unas leyes que se lo impiden, se lo dificultan, lo estigmatizan? y si vamos más allá, una vez que la persona ha llegado a su ubicación, a su Dorado, ¿por qué se les ve como una amenaza? ¿por qué sus derechos se ven continuamente vulnerados? ¿Cómo esta carrera de obstáculos afecta a nivel mental y emocional de la persona migrante?.
Los procesos migratorios no son fáciles, son complejos, poliédricos, forzados y ponen en juego la resiliencia y la capacidad de las personas para hacer frente a este desafío vital. El impacto psicológico para los migrantes es importante y saber acompañar estas situaciones es fundamental para su bienestar, el de las personas que dependen de ellas y también para la sociedad de acogida.
En este artículo pretendemos explicar qué significa hoy día migrar para las personas, cómo afecta a la salud mental del migrante cada etapa de su proceso migratorio y, por último, dar pistas o mostrar qué acciones se pueden incorporar, potenciar, a nuestra acción social, para reforzar la resiliencia que todo y toda migrante lleva en su mochila y que necesita poner en práctica.
En la víspera de mi partida, pasé un rato hablando con mi mujer y especialmente con mi madre, porque sabía que iba a pasar algún tiempo antes de que volvieran a saber de mí. No quería que sospecharan que estaba a punto de iniciar una travesía para la que no había ninguna garantía de éxito[2].
Este extracto del libro de Kalilou Jammeh, es testimonio en primera persona y una prueba más, del desafío vital que supone hoy día salir o huir de un país y querer buscarse la vida en otro. Continuamente somos testigos de esa carrera de obstáculos, haciendo de algo que siempre fue natural en el ser humano, una auténtica odisea bien propia del libro de Homero.
León y Rebeca Grinberg en Migración y Exilio[3] comentaban que la migración, en cuanto experiencia traumática, podría entrar en la categoría de los así llamados traumatismos acumulativos y de tensión, con reacciones no siempre ruidosas y aparentes, pero de efectos profundos y duraderos. En el hecho de migrar en relación a la psique, todo dependerá de la personalidad del sujeto previa al viaje y de un sin fin de circunstancias que harán que ese proceso tenga un devenir u otro.
El relato y testimonio de los migrantes, nos proporciona imágenes de deshumanización continua de maltrato y violencia en las fronteras más calientes de nuestro planeta, en ese tránsito hacia la tierra prometida,[4] con rupturas familiares, exclusión o llegados a su destino, con la reacción antiinmigración de personas y partidos políticos con actitud claramente racista, o de unas leyes de extranjería que van a contracorriente de una Declaración de los Derechos Humanos muchas veces cerrada en un cajón.
Según el Informe sobre las migraciones en el mundo 2022 de la Organización Internacional para las Migraciones (OIM), se estima que son un total de 281 millones de migrantes internacionales (datos 2020), un 3,4% de la población mundial, que se han visto obligados y obligadas a buscarse la vida fuera de su país natal. A esta cifra hay que añadir los 84,9 millones de personas desplazadas (refugiados solicitantes de asilo, desplazados internos) que se vieron obligadas por conflictos armados, persecución política, orientación sexual, cambio climático, entre otros, a abandonar su cuna natal y probar suerte en otra tierra [5].
Todos estos factores piden a sus protagonistas, un esfuerzo titánico a nivel mental y emocional. Un viaje donde lo físico se mezcla con los sentimientos, en el que el relato de lo vivido marcará un antes y un después en sus vidas y en las vidas de aquellos que dejaron temporalmente.
No poder satisfacer unas necesidades tan básicas como las que se describen en este artículo 25.1, provoca la sensación de la que hablaba Martin Seligman en sus estudios sobre indefensión aprendida. Ese miedo para algunos es paralizante haga lo que haga nada cambiará o es la oportunidad para huir de esa situación de vulnerabilidad, de esa falta de derechos básicos, la solución para muchos y muchas de estas personas se hallará en la migración, en formato legal o clandestino, lo que exigirá a la persona un esfuerzo mental de responsabilidad sin garantías. Simplemente PARTIR-HUIR.
Esta situación va a iniciar toda una larga lista de estresores que la persona encontrará en el camino, todo dependerá de cómo la persona gestionará esos momentos y a quién va a tener a su lado para acompañarle en esa toma de decisiones vitales de efecto inmediato.
Cuando ese miedo del que hablamos no viene provocado por lo económico o por la falta de oportunidades del contexto y sí por la sensación real de persecución por motivos de género, orientación sexual, religión, ideas políticas o por miedo a morir en un conflicto armado, como es una guerra, son esos estresores los que movilizan a la persona o la paralizan: irse o quedarse, continuar igual o lanzarse a una aventura de riesgos y situaciones que mental y emocionalmente pasarán factura.
En esa decisión forzada a partir, a huir, ya se dan las primeras rupturas con las que va a lidiar más tarde la persona que migra en forma de duelos. La familia y seres queridos, la lengua que uno habla por la que se verbalizan lo que uno siente, la cultura y sus costumbres, la tierra y su paisaje, el estatus social, el contacto con el grupo de pertenencia, los riesgos para la integridad física. En esos momentos la persona se encuentra en un tránsito vital que le exige una desgaste enorme de energía y le obliga a seguir adelante, paralelo al objetivo esencial que es llegar a ese país, a esa ciudad, a ese refugio soñado en el que espera encontrar la solución a sus problemas y a la de los que se han quedado en origen. Una misión de vida y unas expectativas que más tarde por desgracia deberán adaptarse a una realidad con la que la persona no contaba y deberá lidiar.
Qué fácil es viajar como un turista cuando sabes que te esperan con los brazos abiertos, todo lo contrario cuando ese viaje se realiza en condiciones precarias, con intermediarios que dan nulo valor a la vida de las personas y si al codiciado dinero, un viaje lleno de penurias, violencia física y psíquica, con un desgaste emocional tremendo, en un anhelo de llegar al Dorado.
Quiero huir de mi pasado, de los sueldos de miseria y las mentes estrechas. Si me quedo aquí me tendré que casar y tener siete hijos como padre. Me sabe mal dejar a mi madre sola, porque todas mis hermanas ya están casadas. Pero no puedo seguir aquí, en una gasolinera en medio de la nada[7].
En este momento del proceso migratorio es importante mencionar como es este viaje para muchas mujeres[8], niñas y adolescentes. Son colectivos muy expuestos a la violencia, al crimen organizado, a la trata, a una vulneración flagrante de derechos humanos, necesitados de una protección en tránsito que muchas veces brilla por su ausencia, haciendo más peligrosa la situación y teniendo unas repercusiones psicológicas más que relevantes en forma de trauma que, si no se acompañan, condicionarán el resto del proceso migratorio.
Ante una nueva forma de vida, el clima (…) ruidos en fábricas y residencias, comidas, agitación, inseguridad en que se vive, los sacrificios que se hacen por ahorrar privándose de todo, etc. originan un fuerte problema de salud, perturbaciones nerviosas, casos de enfermos mentales, anemias[9].
Llegados a su nueva patria, ¿qué dificultades encuentra la persona que emigra? El Dr. Jorge Soler en su libro ¿Por qué lloran los inmigrantes? Sentirse enfermo lejos de casa, hace hincapié en el valor que le dan las personas migrantes a disponer de un buen estado de salud física, pero también mental, el inmigrante llega a nuestro país con un importante capital de salud[10]. ¿Qué les enferma? ¿Qué les hace llorar?, es aquí cuando el contexto social, la falta de derechos, de oportunidades, los obstáculos se amontonan y hacen que la persona se asfixie y caiga en situaciones de vulnerabilidad que dificultan los duelos de la migración (Achotegui 1999), haciendo que el proceso migratorio no avance, con las consecuencias que tiene para su protagonista y colateralmente, para las personas que dejó allí, pero también para la sociedad de acogida que es testigo de un sufrimiento mental arrollador e innecesario.
A la migración no se la debe ver como una causa de trastorno psíquico/mental, migrar no es sinónimo de trastorno, pero sí debemos considerar a la migración, al hecho de migrar, como un factor de riesgo para la salud mental y emocional de las personas que emigran (Achotegui[11]). Algunos migrantes pueden venir de su tierra de origen con alguna vulnerabilidad, como puede ser una enfermedad física, problemas de diversidad funcional, trastornos en el ámbito de la salud mental entre otras situaciones, que al añadir un acontecimiento vital como es una migración y todo lo que rodea a ésta, pueden dificultar el proceso migratorio y empeorar las vulnerabilidades que presentaban desde el país de origen.
Por otro lado, están todas aquellas personas que partieron de su país en un estado físico/mental bueno, sin ninguna vulnerabilidad físico/mental a destacar, y que debido a las dificultades y peligros del viaje y una vez en destino, la exposición a los estresores del contexto (actitudes racistas, ley de extranjería, vulneración de derechos fundamentales, entre otros obstáculos) a su intensidad y tiempo de exposición, pueden llegar a presentar síntomas del área de la depresión, de la ansiedad, reacciones psicosomáticas, signos de confusión que van a requerir una atención especial relacionada con la salud mental y emocional.
Los duelos de la migración se van a elaborar siempre y cuando se le permita a la persona poderlos gestionar y ello conlleva poder acceder a un trabajo digno, a una vivienda, a una atención sanitaria que le comprenda y respete su particularidad cultural, a oportunidades educativas, a participar de la comunidad, en el espacio político…, y actualmente muchos de estos muros empiezan por una ley de extranjería que hace difícil sortearlos, lo que obliga al/la migrante a vivir en una vulnerabilidad no deseada con efectos muy directos a la salud físico y mental. En el caso concreto de la salud, varios son los estudios[12] que hablan de cómo la llegada de personas migrantes no constituye grupos de riesgo específicos, sino que es la situación social de marginación, soledad, hacinamiento y pobreza que vive el migrante en su proceso migratorio, lo que contribuye a que presente determinadas enfermedades.
En este momento del proceso migratorio, la incertidumbre suele ser la tónica en el día a día de estas personas. ¿Dónde voy a buscar trabajo?, ¿tengo derecho o acceso a una vivienda? ¿Puedo participar en algún espacio social, político…? ¿A nivel educativo mis hijos pueden ir al colegio? entre otras preguntas que tienen alerta a la persona en un estrés continuo.
En ese contexto hay que hablar de la noche como momento en el que muchos migrantes más sienten sus duelos, es un momento duro a nivel emocional y psicológico (Achotegui, 2017)[13]. Al más puro estilo Dickens, pero salvando las diferencias, el migrante revive su particular Cuento de Navidad, pero sus visitas en la noche tienen que ver con la familia, los hijos, la soledad que uno vive, los problemas del día a día que impiden normalizar la situación. Es muy importante tener presente en nuestro trabajo y servicio a estas personas, cómo viven la noche y cómo se sienten.
Las redes de apoyo (Rascón Gómez, 2017)[14] en estos momentos también van a ser protagonistas y tendrán un papel fundamental que pueden ayudar mucho a las personas migrantes a sostener las adversidades y estresores de su particular viaje a la estabilidad. Potenciando la creación de redes de apoyo, se va a potenciar la resiliencia del migrante ayudándolo a recuperarse de situaciones en las que se ha visto vulnerable a nivel mental y físico. El contacto, la vinculación con otras personas es terapéutico.
Desde la infancia y a lo largo de nuestra vida, la cultura popular nos habla de no perder la esperanza, no perder la fe, ¿qué les da esperanza a los migrantes? ¿Qué idea, objeto o persona les ayuda a seguir día a día?
El proceso migratorio pasa factura a la esfera emocional del migrante, nada es gratuito y ese futuro soñado tiene un coste físico/mental que la persona va a relativizar, dado que lo contrario supondría asumir un fracaso del que no se está preparado ni se vislumbraba al inicio de esta aventura.
Llegados a este punto, es importante mencionar que los hijos e hijas de los migrantes tienen un papel muy relevante en la valoración del proceso migratorio de sus padres y madres. El estrés, la melancolía, la desesperación, los momentos de confusión entre otras emociones, sensaciones, percepciones y vivencias, pueden y deben quedar en un recuerdo que no altere el futuro; de ahí el necesario acompañamiento y apoyo psicológico que exige un acontecimiento de estas características. Si el ascensor social funciona con los hijos de los inmigrantes, el reto habrá tenido un sentido, por lo contrario, un clima familiar de resentimiento, de exclusión, de vulnerabilidad, de duelos y traumas no resueltos, afectará de lleno a la esfera emocional de toda la familia, recuperando viejos traumas y heridas de un viaje, de una situación que únicamente buscaba una oportunidad. Alejandro Portes nos avisa de lo importante que va a ser una buena adaptación psicosocial de los hijos e hijas de la migración dada la especial importancia por cuanto incide en sus logros y en su integración en otros ámbitos[15].
El contexto social, geopolítico y económico mundial fuerza a las personas a tomar la decisión de salir, huir, emigrar. En Cáritas somos agentes de ayuda y promoción de las personas, por tanto debemos ser sensibles a esta realidad y ser conscientes de cómo afecta a nivel psicosocial una continua exposición a la vulnerabilidad de derechos, a estresores continuos que imponen leyes, normativas y un contexto de control a las personas.
La acogida no es el único espacio para hablar de la esfera emocional. En cualquier otro servicio, acción, tenemos la oportunidad de hablar con las personas que han recorrido medio mundo y conviven con nosotros sobre cómo se sienten, qué añoran, qué esperanza y fe tienen ante el futuro. Preguntarles cómo viven su vulnerabilidad, compartir en comunidad sentimientos, pensamientos, esa esfera emocional, les ayudará y nos ayudará como personal voluntario y técnico a entender y comprender mejor el momento por el que pasa la persona en su proceso migratorio, haciendo mucho más efectiva y productiva nuestra acción.
Las personas migrantes deben encontrar en su nueva comunidad, los espacios necesarios para poder hablar y compartir. No se trata de los problemas de unos u otros, la vulneración de derechos es un asunto capital para todas y todos. Las emociones son universales y por tanto universal debe ser nuestra mirada hacia la migración.
Nuestra acción social a nivel proactivo, preventivo y de promoción, debe alejar a las personas migrantes de futuros trastornos, duelos mal elaborados o traumas. Importante la creación de programas psicoeducativos y psicosociales que incrementen los factores protectores y la salud mental de los migrantes, como pueden ser preguntas específicas dentro de la acogida que sondeen la esfera emocional, creación de grupos de empoderamiento, de apoyo psicológico, talleres de psicoeducación, espacios de participación que generan un ambiente de inclusión, espacios compartidos con la ciudadanía para hacer más comunidad y fortalecer la resiliencia de todas y todos..
Como interlocutores de las administraciones públicas, y junto a otras entidades y agentes sociales y promotores de salud, no es baladí que la salud emocional de las personas que atendemos en nuestras acciones es una prioridad. Respecto al ámbito de las migraciones es fundamental que estemos en espacios, mesas de diálogo y encuentros que permitan dar la cobertura necesaria en materia de bienestar emocional al hecho migratorio, trabajando en el marco de un plan de intervención comunitaria en el ámbito de las migraciones.
Cáritas tiene como una de sus misiones luchar contra la vulneración de los derechos de las personas. Las leyes de extranjería son herramientas que tiene un Estado para regular el flujo de migrantes en su territorio. Estas leyes son el estresor principal para los migrantes, unas leyes que dificultan el acceso a derechos esenciales, que tienen que ver con el bienestar físico y emocional de las personas. Nuestro trabajo en este ámbito debe ser evitar el olvido de esta situación dando voz a los participantes que sufren esta dificultad de acceso a derechos básicos inalienables.
Hacer eco de las dificultades de acceso a derechos básicos que tiene la población migrada es hacer eco de la justicia social necesaria para hablar de una ciudadanía inclusiva. La sensibilización y denuncia debe generarse desde la base, desde todos los proyectos y servicios que están en la trinchera. La vulneración de derechos tiene el efecto de enfermar física y emocionalmente, y en el caso de las personas que emigran supone que al hecho de dejar absolutamente todo ALLÍ, los estresores que padecen que no son pocos, les hacen vulnerables dando cabida a un tsunami emocional al que deben hacer frente y en el que va a ser fundamental nuestra acogida, atención y acompañamiento de esa fragilidad.
Formar a todos los agentes de Cáritas en la identificación de situaciones de riesgo para la salud mental y emocional de las personas que atendemos, es clave para entender la dimensión global de las problemáticas que presenta la persona. Voluntarios y personal técnico deben adoptar un rol de promotor de la salud frente a la vulnerabilidad. La migración provoca en sus protagonistas un desgaste físico y mental al que podemos ayudar a gestionar si sabemos poner en cada momento la palabra/s adecuadas a lo que sucede ante nosotros. La psicoeducación es una herramienta muy poderosa que permite ser conscientes de que nos pasa, ponerles nombre y apellidos a las sensaciones, pensamientos, emociones que experimentamos nosotros y las personas que atendemos.
Se ha de garantizar desde la administración que las personas que viven un proceso migratorio accedan a los mismos derechos que la ciudadanía, acceso a una vivienda, a un trabajo digno, a una educación de calidad, a una atención sanitaria universal, a una participación en la esfera pública, mientras se trabaja en ello, nuestro día a día en las Cáritas parroquiales es continuar en actitud preventiva y de promoción para evitar que los migrantes, como emprendedores sociales y portadores de ese ADN migratorio de antaño, queden expuestos a un bucle emocional negativo que empañe sus sueños expectativas, sus esperanzas de avanzar hacia su Dorado particular.
Achotegui, J. Emigrar en el Siglo XXI. El Síndrome de Ulises. Síndromes del inmigrante con estrés crónico y múltiple. Ediciones El Mundo de la Mente.2010; pág. 24.
Achotegui.J. La inteligencia migratoria. Manual para inmigrantes en dificultades. NED Ediciones. 2017; pág 17-18.
Aparicio.R;Portes.A. Crecer en España. La integración de los hijos de inmigrantes.Colección de Estudios Sociales núm. 38 Obra Social “La Caixa”. 2014; pág. 108.
Babiano.J y Fernández Asperilla.A. La patria en la maleta. Historia social de la emigración española a Europa.Centro de Documentación de las Migraciones-Fundación 1º de Mayo. 2009; pág 98.
Belkacemi.L. Amazic. L’odissea d’un algerià a Barcelona. Llibres de l’Índex . 2005; pág 16. (traducción al castellano).
Cortés Maisonave, Almudena. «Mujeres migrantes y refugiadas en la Frontera Sur: resistencias de género y violencias encarnadas». Anuario CIDOB de la Inmigración 2019 (noviembre de 2019), p. 128-140. DOI: doi. org/10.24241/Anuario CIDOB mi.2019.128.
Grinberg. L; Grinberg,R. Migración y Exilio. Biblioteca Nueva.1996; pág 25.
Jammeh K. El Viaje de Kalilu. Plataforma Editorial. Barcelona. 2009; pág 24.
Jansá. JM. Inmigración Extranjera en el Estado Español. Consideraciones desde la salud pública. Rev. Esp Salud Pública 1998;72:168-168. Núm 3 Mayo-Junio 1998.
Martínez.O. Los Migrantes que no importan. Icaria Editorial. 2010.
Organización Internacional para las Migraciones OIM Informe sobre las migraciones 2022. OIM. Pág 19.
Organización de las Naciones Unidas https://www.un.org/es/about-us/universal-declaration-of-human-rights
Rascón Gómez. MT La importancia de las redes de apoyo en el proceso resiliente del colectivo inmigrante. Revista de Educação e Humanidades, ISSN-e 2182-018X, ISSN 2182-0171, Nº. 11, 2017, págs. 61-82
Soler.J. ¿Por qué lloran los inmigrantes?. Sentirse enfermo lejos de casa. Editorial Milenio. 2009; pág 41
[1] Achotegui, J. Emigrar en el Siglo XXI. El Síndrome de Ulises. Síndromes del inmigrante con estrés crónico y múltiple. Ediciones El Mundo de la Mente.2010; pág. 24.
[2] Jammeh K. El Viaje de Kalilu. Plataforma Editorial. Barcelona. 2009; pág 24.
[3] Grinberg. L; Grinberg,R. Migración y Exilio. Biblioteca Nueva.1996; pág 25.
[4] Martínez.O. Los Migrantes que no importan. Icaria Editorial. 2010.
[5] Informe sobre las migraciones 2022. Organización Internacional para las Migraciones OIM. Pág 19.
[6] https://www.un.org/es/about-us/universal-declaration-of-human-rights
[7] Belkacemi.L. Amazic. L’odissea d’un algerià a Barcelona. Llibres de l’Índex . 2005; pág 16. (traducción al castellano).
[8] Cortés Maisonave, Almudena. «Mujeres migrantes y refugiadas en la Frontera Sur: resistencias de género y violencias encarnadas». Anuario CIDOB de la Inmigración 2019 (noviembre de 2019), p. 128-140. DOI: doi. org/10.24241/Anuario CIDOB mi.2019.128.
[9] Babiano.J y Fernández Asperilla.A. La patria en la maleta. Historia social de la emigración española a Europa. Centro de Documentación de las Migraciones-Fundación 1º de Mayo. 2009; pág 98.
[10] Soler.J. ¿Por qué lloran los inmigrantes?. Sentirse enfermo lejos de casa. Editorial Milenio. 2009; pág 41.
[11] Achotegui.J. La inteligencia migratoria. Manual para inmigrantes en dificultades. NED Ediciones. 2017; pág 17-18.
[12] Jansá. JM. Inmigración Extranjera en el Estado Español. Consideraciones desde la salud pública. Rev. Esp Salud Pública 1998;72:168-168. Núm 3 Mayo-Junio 1998.
[13] Achotegui.J. La inteligencia migratoria. Manual para inmigrantes en dificultades. NED Ediciones. 2017; pág 111..
[14] Rascón Gómez. MT La importancia de las redes de apoyo en el proceso resiliente del colectivo inmigrante. Revista de Educação e Humanidades, ISSN-e 2182-018X, ISSN 2182-0171, Nº. 11, 2017, págs. 61-82
[15] Aparicio.R;Portes.A. Crecer en España. La integración de los hijos de inmigrantes. Colección de Estudios Sociales núm. 38 Obra Social “La Caixa”. 2014; pág. 108.

Palabras clave: arraigo, derechos humanos, exclusión social, inmigración, irregularidad, mercado laboral, migración, salud mental, unión europea
Las causas que obligan a las personas migrantes y refugiadas a abandonar sus países de origen y emprender un camino en la mayoría de las ocasiones peligroso y con final incierto, son variadas. De forma general, las personas refugiadas se mueven por una necesidad de salvar sus vidas y las personas migrantes lo hacen en busca de una vida mejor y con más oportunidades. Sin embargo, todas sufren las consecuencias de unos ordenamientos jurídicos de puerta estrecha que les condenan a vivir en la irregularidad en las sociedades de acogida durante años.
Resulta difícil comprender cómo es posible que haya ordenamientos jurídicos internacionales ampliamente ratificados que permitan la libre circulación de mercancías y capitales; pero no existan instrumentos similares para la libre circulación de las personas. En estos momentos, aunque la inmensa mayoría de los países miembros de la ONU adoptaron en Marrakech el primer acuerdo global para avanzar en este sentido, prácticamente no ha habido avances, y persiste una ausencia flagrante de canales legales y seguros para la movilidad de las personas en el mundo. Esta situación estructural es la causa fundamental de la irregularidad de millones de personas en el mundo: al no poder llegar y establecerse en las sociedades de acogida sino es de forma irregular.
En relación con eso, Europa, y específicamente nuestro país, no es ajena a esta situación de cierre de fronteras y restricción de la movilidad humana, que produce un mayor enriquecimiento de las mafias, y una búsqueda de rutas alternativas cada vez más largas y peligrosas, para las familias y personas. Una vez llegan, la realidad a la que deben integrarse las personas no es nada halagüeña.
De hecho, distintos estudios evidencian que el modelo migratorio español y su marco legislativo está condicionado a las necesidades del mercado de trabajo, motivo por el cual se considera generador de exclusión social y de una propuesta integradora débil. Circunstancias que se entienden en nuestro modelo por los rasgos propios en los que más de un 20% de nuestro producto interior bruto (P.I.B), unos 250.000 millones de euros, se encuentra dentro de la economía sumergida. Es precisamente sobre este sustrato de vulnerabilidad en el que trabajan más de un 30% de los inmigrantes en nuestro país, en aquellos sectores necesitados de una gran cantidad de mano de obra en condiciones precarias (servicio doméstico, cuidados, hostelería, agricultura, construcción, etc.).
Por ello, algunos autores señalan que España está generando un modelo propio dentro de los modelos de integración, que ha venido en denominarse un modelo patchwork de integración, que consiste en no tener un desarrollo normativo claro, ni dirigido, y que se viene configurando con cierta dosis de improvisación, y que tiene en su extremo más doloroso, el rostro de las personas en situación administrativa irregular.
El Instituto de Estudios Sociales Avanzados del Consejo Superior de Investigaciones Científicas (EASIE/ CSIC) ha concluido en un reciente trabajo de investigación sobre las percepciones de los españoles hacia el colectivo inmigrante, que actualmente el rechazo antinmigrante es claramente minoritario en nuestro país y que siguen prevaleciendo actitudes benévolas o neutras hacia la inmigración y los inmigrantes.
Sin embargo, esta coexistencia tranquila, e incluso, de relaciones cordiales, aunque distantes, se sustenta sobre un sustrato éticamente cuestionable. La población de origen inmigrante continúa ocupando las peores posiciones sociales y económicas dentro de nuestra sociedad, como refleja el estudio llevado a cabo por la Universidad de Comillas en colaboración con la Fundación FOESSA y Cáritas.
En ese último peldaño es donde precisamente se encuentran las personas en situación administrativa de irregularidad. Desde hace tiempo Cáritas viene alertando sobre el importante aumento del número de personas en situación administrativa irregular que son atendidas a través de sus programas y recursos en todo el país.
La destrucción de empleo y la condicionalidad de nuestro marco jurídico al mercado laboral está empujando a la irregularidad sobrevenida a muchas familias y personas migrantes, que, al no encontrar un empleo, se ven abocadas a una situación administrativa irregular.
Pese a la reciente aprobación del Reglamento de Extranjería por parte del Gobierno que supone un avance orientado a facilitar el acceso de estas personas al mercado laboral, esta reforma perpetúa el enfoque de una política migratoria condicionada al mercado laboral y, en todo caso, tiene un alcance limitado al dejar fuera a personas en situación de especial vulnerabilidad.
En suma, esta realidad invisible que condena en nuestro país a más de 500.000 personas a vivir en la irregularidad, es la que pretende revertir el movimiento “Regularización Ya”, con la Iniciativa Legislativa Popular (ILP) que pretende llevar al Congreso para la regularización extraordinaria de las personas migrantes que viven en situación administrativa irregular en nuestro país.
Cuando quedan casi dos meses para que finalice el plazo para la recogida de firmas, esta ILP va camino de convertirse en una de las movilizaciones sociales que ha logrado cosechar más firmas en nuestra democracia. De esta forma, bajo el título de Esenciales, la propuesta de ley ha logrado sumar más de 800 organizaciones sociales y eclesiales, que llevan desde principios de año, recogiendo firmas y que, hasta la fecha, han alcanzado más de 450.000.
Esta iniciativa y lo que se está construyendo alrededor de ella, son signos para la esperanza en nuestra sociedad. Necesitamos un modelo de acogida que no esté supeditado únicamente al mercado laboral, esperábamos trabajadores, vinieron personas y queremos vecinos.

Palabras clave: arraigo, derechos humanos, exclusión social, inmigración, irregularidad, mercado laboral, migración, salud mental, unión europea

Palabras clave: acción social, comunidad, covid-19, cuidados, exclusión social, salud mental, salud pública
Según la Organización Mundial de la Salud, la salud mental se define como «un estado de bienestar en el que una persona puede realizarse, hacer frente a las tensiones normales de la vida, realizar un trabajo productivo y contribuir a la vida de su comunidad». Por tanto, la noción de salud mental no se limita solo a la ausencia de trastornos mentales, sino que es una parte integral de la salud y el bienestar.
Resulta claro, por ende, que la salud mental abarca tanto una dimensión individual como una dimensión colectiva. ¿Esto qué significa? La salud mental de una persona es multifactorial; se combina de recursos psicológicos individuales, factores genéticos, un contexto social y económico individual, acceso a servicios públicos que promueven el bienestar y la salud mental.
En otras palabras, nadie es inmune a los problemas de salud mental. Todas las personas tenemos un capital de salud mental, más o menos frágil en función del contexto en el que crecemos y vivimos y de nuestra vulnerabilidad personal. En este sentido, el poder gozar o no de una buena salud mental no debe responsabilizar o individualizarse a las propias personas afectadas. La salud mental es un derecho humano, es decir que su acceso y adecuado disfrute se tienen que respetar, proteger, garantizar y promover independientemente de las circunstancias personales de cada una.
El barómetro del CIS[1] sobre salud confirmaba que la salud mental de las personas residentes en España está en su peor momento por culpa de la pandemia y sus repercusiones. Muchos de sus indicadores están en rojo: el estrés, la tristeza, la preocupación y la ansiedad están haciendo estragos.
Al igual que el propio virus afecta de manera más aguda a las capas más frágiles de la población, el contexto de pandemia impacta también con más fuerza a la salud mental de las personas que acumulan más situaciones de estrés socioeconómico y que previamente ya vivían situaciones de mayor vulnerabilidad social.
Desde Cáritas, observamos un aumento considerable de las demandas de ayuda que ha provocado esta crisis, tanto en las personas y familias que estaban siendo atendidas con anterioridad, como de nuevas situaciones que se han visto afectadas por la ralentización de la economía y las medidas de confinamiento.
La angustia psicológica se entiende fácilmente para los sectores sociales más populares, especialmente las personas jóvenes y las mujeres, grupos expuestos de manera desproporcionada a la crisis. A partir de la primavera de 2020, la pandemia se ha convertido en una gran crisis social, que han revelado nuevas brechas y/o acentuando formas de desigualdad ya existentes. Se han ido acumulando diversas crisis.
Una de estas crisis es una acumulación de situaciones, circunstancias y vivencias que han dañado el bienestar o han profundizado en el malestar psicológico o emocional padecido por determinadas personas: duelo, miedo a la enfermedad y al contagio, sobrecarga de trabajo y de cuidado, situaciones de mala convivencia en viviendas hacinadas y en malas condiciones, desempleo o precariedad…
Según datos del ORS[2], casi un tercio de los hogares acompañados por Cáritas, han sentido que ha empeorado su salud física, una proporción que alcanza a más del 50% de los hogares si hablamos de salud psicoemocional. Este empeoramiento se explica por las graves consecuencias sociales, laborales y relacionales de la crisis sanitaria y de las medidas asociadas para frenar la transmisión del virus.
Desde la acción social, es primordial diferenciar la salud mental de la enfermedad mental que requiere necesariamente de la intervención psiquiátrica. En el actual contexto de pandemia, el sufrimiento, el malestar, la angustia o la fatiga vital de las personas en situación de mayor fragilidad no pueden abordarse únicamente como un problema individual, sino que es esencial considerar el contexto en el que emergen las dificultades. En consecuencia, es primordial considerar el entorno social y los factores contextuales que afectan la salud mental de las personas. Una perspectiva de salud mental colectiva nos permite acompañar, apoyar y aportar consuelo mirando con otras gafas los desafíos del presente.
Concretamente, mediante un enfoque de salud mental colectiva y comunitaria se busca ubicar en el centro los cuidados. Huelga decir que este modelo no puede darse si no hay una garantía previa de disponibilidad y adaptabilidad de los recursos públicos que garanticen el acceso a la salud, la comunidad (entendida como las organizaciones sociales y la sociedad civil) y debemos de acompañar este proceso desde nuestra perspectiva ética (individual y colectiva). A medio largo plazo, esto significa luchar contra el estigma y la discriminación que muchas veces se asocian a las personas que sufren síntomas de malestar psicoemocional. En otras palabras, representa la alternativa de repensar el lugar de la salud mental en la sociedad hacia la construcción de una sociedad más justa y solidaria.
[1] CIS (2021): Avance de resultados del Encuesta sobre la salud mental de los/as españoles/as durante la pandemia de la COVID-19. 04-03-2021 http://www.cis.es/cis/opencms/ES/NoticiasNovedades/InfoCIS/2021/Documentacion_3312.html
[2] Cáritas Española (2021). Un año acumulando crisis. La realidad de las familias acompañadas por Cáritas en enero de 2021. Observatorio de la realidad social; la crisis de la COVID-19; n.º3.
Trabajadora Social sanitaria en Centros de Salud Mental de Puente Vallecas. Hospital Universitario Infanta Leonor–Hospital Virgen de la Torre. Madrid.
Vocal de la Junta de Gobierno y Presidenta de la Comisión de Trabajo Social Sanitario del Colegio Oficial de Trabajo Social de Madrid. Colegiada 957.
La aparición en nuestras vidas del virus del SARS-CoV-2 ha generado una emergencia sanitaria con consecuencias en todas las dimensiones holísticas de la vida de las personas que ha hecho tambalear nuestras rutinas personales, los modos y maneras de vivir, los valores personales, las costumbres y ritos culturales y espirituales, las condiciones del medio ambiente… dando lugar a una crisis global.
Esta situación ha puesto sobre la mesa la identidad que tenemos como persona que necesita cuidarse, que la cuiden y poder cuidar de otros, donde la comunidad se postula como agente cuidador y las instituciones necesitan de reinventarse para cumplir su objetivo de protección y garantía de derechos de la ciudadanía.
La emergencia sanitaria creó un nuevo escenario en nuestras vidas, nunca antes vivido. En un primer momento se paralizó toda la actividad educativa, administrativa, económica, etc.
Se tomaron medidas políticas en salud pública y socio-económicas para evitar el contagio y la propagación del virus. Se instauró el confinamiento domiciliario, la distancia física, el cierre de empresas no esenciales.
Estas medidas conllevaron la (re)organización y (re)construcción de la vida de las personas, familias, comunidades, entidades e instituciones públicas y privadas.
La imprevisibilidad de la situación ha generado una incertidumbre en la sociedad, provocando efectos sanitarios, sociales y económicos dando lugar a un sufrimiento psíquico y una fractura emocional con importantes efectos en la salud mental donde las poblaciones con vulnerabilidad social han sido especialmente más afectadas.
La necesidad de abordar, lo que en pocas semanas se identificó como una pandemia, hace resurgir recomendaciones sobre la intervención en situación de emergencia sanitaria y social a nivel macro de instituciones internacionales y nacionales que apostaban por reorganizar la atención sanitaria, la salud mental y el apoyo psicosocial, como forma de prevención, atención y promoción, para mitigar los efectos de la misma y prevenir el riesgo de enfermar física y mentalmente.
Las tragedias personales y familiares, perdidas/duelos inesperados, repercusiones en salud física (con posibles secuelas aún por determinar), dificultades para cubrir cuidados, mantener el confinamiento y aislamiento social, cambios en las relaciones convivenciales familiares y sociales, la sobrecarga de cuidadores de menores y mayores dependientes (en especial en las mujeres), problemáticas para poder cubrir las necesidades sociales, laborales, habitacionales, educativas, relacionales y espirituales han sido elementos que han afectado en mayor o menor medida a la salud mental de toda la ciudadanía.
Por la magnitud de la población afectada y por el sufrimiento colectivo se podría calificar como trauma colectivo, donde la aparición de problemáticas de salud mental va a estar mediatizadas por determinantes sociales, por la capacidad de resiliencia personal y familiar, por la disponibilidad de las redes de apoyo y recursos de protección social que puedan estar disponibles y accesibles.
Una vez instaurada la normativa del estado de alarma, como medida política ante la crisis sanitaria, empiezan a dictarse normas que afectaban a los derechos y al desempeño diario de la ciudadanía tanto en lo sanitario como en lo social.
El impacto de la pandemia ha puesto sobre la mesa, de nuevo, las desigualdades en salud que tienen que ver con los contextos socioeconómicos y políticos donde se vive (políticas económicas, mercado de trabajo y estado de bienestar) y de determinantes como: condiciones del empleo y el trabajo, el trabajo doméstico y de los cuidados, situación económica de las personas, vivienda y entorno residencial; entre los que pueden presentar desigualdades según la clase social, el género, la edad y el territorio donde se viva)[1]; todas estas circunstancias han creado una mayor o menor prevalencia e incidencia en la demanda de atención a la salud mental, con más efectos en la población que ya presentaba situaciones de riesgo y/o vulnerabilidad social.
A nivel social aparecen nuevas situaciones vitales que afectan a grupos de población más vulnerable:
Colectivos más afectados:
La multitud de realidades vividas han tenido mayor incidencia en las siguientes áreas:
El malestar psíquico en las diferentes situaciones de emergencia sanitaria o social puede ocasionar un aumento de demandas de tratamiento en salud mental, pero no todo el malestar y el estrés de la vida cotidiana genera un sufrimiento emocional que requiere de ser tratado ni de dar una respuesta sanitaria desde la salud mental sino de tener una visión psicosocial para llevar a cabo abordajes comunitarios desde instituciones de primera línea de atención, que permitan intervenir desde equipos multiprofesionales e intersectoriales (donde el trabajo social será fundamental), con premura ante situaciones de necesidades sociales a la población con situaciones de vulnerabilidad y/o riesgo social, para lo que se necesitan mejoras en políticas sociales.
Las situaciones creadas por la pandemia han visibilizado las debilidades y la fragilidad de los contextos sociales y familiares para dar respuesta a las necesidades, requiriendo de apoyo de los sistemas de protección social (sanidad, ss.ss, educación, empleo…), que también han tenido dificultades de accesibilidad, atención y respuesta a las necesidades de la ciudadanía, dando lugar a una mayor polaridad social, haciendo visible y necesario políticas que aborden las desigualdades sociales en salud.
Los barrios de Madrid capital con mayor incidencia de casos de Covid-19: Puente Vallecas, Carabanchel, Latina y Ciudad Lineal y entre los municipios: Fuenlabrada, Móstoles, Getafe y Leganés[4], donde también existen zonas de mayor vulnerabilidad social.
Las instituciones nacionales e internacionales vienen desde el inicio de la emergencia sanitaria, señalando la previsión de un aumento de consultas en salud mental por la afectación emocional, la situación y las repercusiones a futuro de la situación sociosanitaria y económica, con sospecha de aumento de consumo de sustancias, riesgo autolítico, violencia de género y descompensaciones en población con tratamiento de salud mental previos que van a necesitar de intervenciones desde un prisma biopsicosocial enfocado a la recuperación.
La atención a la salud mental en la Comunidad de Madrid está planificada y organizada a través de la Oficina Regional de Salud Mental y Adicciones de la Consejería de Sanidad, que dispone de centros de salud mental dependientes de los distintos servicios de psiquiatría de cada gerencia hospitalaria y se trabaja de forma colaborativa y en corresponsabilidad con la Red de Rehabilitación dependiente de la Consejería de Políticas Sociales, Familia, Igualdad y Natalidad.
Ambas consejerías asumen las recomendaciones a nivel macro del Comité Permanente Interinstitucional para llevar a cabo una asistencia humanitaria con acciones centradas en salud pública, salud mental y apoyo psicosocial que permita formalizar estrategias de prevención para salvar vidas y minimizar efectos.
Teniendo en cuenta la diversidad de la gestión de la organización de la atención a la salud mental en los distintos centros de salud mental, la diferencia en la incidencia y la frecuentación asistencial y así como los determinantes sociales y contextuales de los distritos o barrios de Madrid, existió la necesidad de dar una respuesta equitativa y eficaz centradas en las necesidades de la población dentro de su marco territorial de referencia, continuando y potenciando aún más, un modelo de trabajo en red, colaborativo entre ambas consejerías enfocado en el seguimiento de los pacientes y familias para el apoyo a necesidades de carácter biopsicosocial y la recuperación.
Desde ese prisma, la Oficina Regional de Coordinación de las Salud Mental y Adicciones establece líneas de acción y desarrollo operativo:
En los centros de salud mental de la Comunidad de Madrid se dio prioridad a tres grupos de población para facilitar la organización de la atención:
El colectivo de trabajadores/as sociales de los centros de salud mental, han organizado un sistema de comunicación en red para poder intercambiar noticias, recursos, normativas, programas de tipo social, procedimientos digitales… para poder estar informados en tiempo real y poder ofrecer a la ciudadanía un servicio de mayor calidad y eficiencia.
Los profesionales del Trabajo Social tenemos un compromiso ético recogido en nuestro código deontológico, donde nos marca nuestros principios y nuestras funciones para con la ciudadanía.
En el ámbito de la salud mental, los/as trabajadores/as sociales sanitarias somos los/as referentes para la evaluación y el diagnóstico de la situación de las personas que están en tratamiento en el centro y necesitan de un abordaje psicosocial y social, formamos parte del equipo multiprofesional e interdisciplinar de los centros de salud mental en la Comunidad de Madrid, desde donde se trabaja con un modelo de atención comunitaria y gestión de casos.
Los profesionales del trabajo social, en este ámbito, somos el nexo con los distintos sistemas de protección social y tenemos competencias para llevar a cabo la operatividad de la coordinación y colaboración entre los distintos sistemas, las entidades sociales del Tercer Sector y las redes comunitarias de apoyo que pudieran estar implicadas en el proceso de tratamiento de las personas con problemas de salud mental.
Áreas de necesidades evaluadas desde el trabajo social en el ámbito de la salud mental son los problemas psicosociales y ambientales generados que necesitan intervención por tener con el grupo primario de apoyo, el ambiente social, lo relativo a la enseñanza, nivel de formación y ocupación, problemas laborales, de vivienda, económicos, de acceso a servicios de asistencia sanitaria, relacionados con la situación legal (civil/penal), entre otros[6] y que pueden generar diferentes niveles minusvalía, discapacidad o dependencia. Centrando, siempre la atención en la génesis sociocultural, en sus potencialidades personales y vivenciales, su capacidad de resiliencia y de apoyo familiar y social; como elementos fundamentales para establecer los apoyos y acompañamiento social, recursos sociocomunitarios y económicos a los que se pueda tener acceso.
Con el inicio de la pandemia, nos enfrentamos al reto de (re)organizar y (re)construir nuestra forma de intervención para mantener los cuidados y el acompañamiento social a pesar de las dificultades de la distancia física, la accesibilidad, la disponibilidad de la conectividad y la brecha digital de las propias instituciones y de la ciudadanía. Otra área de intervención ha sido la potencialización colaboración, coordinación y la cooperación entre todos los recursos de la red de salud planificar y modular canales de supervisión de pacientes y familias sin duplicar esfuerzos.
Centramos la intervención en tres grupos para facilitar los procedimientos de apoyo, acompañamiento social e intervención social desde el trabajo social sanitario en el ámbito de la salud mental:
Se ha trabajado desde la consulta telefónica y/o presencial, con aumento en la frecuencia de contactos telefónicos para supervisar necesidades y organizar posibilidades de apoyo; haciendo especial hincapié en el perfil de personas con vulnerabilidad social: vivan solas y/o contagiados por virus, con convivientes mayores dependientes, con menos capacidad para los autocuidados y limitaciones económicas; con el objetivo de poder detectar situaciones de riesgo social y posibles descompensaciones de su enfermedad.
La intervención ha estado enfocada a trabajar con los pacientes el mantenimiento y promoción de rutinas y hábitos saludables, (aseo, alimentación, sueño, ocio, ejercicio físico..), disponibilidad de alimentos y suministros de la vivienda, medicación, mantenimiento de su red de apoyo, soporte en la gestión administrativa y derivación a otros recursos sociocomunitarios, se ha potenciado a pesar de las dificultades la coordinación sociosanitaria (correo electrónico, video llamadas, reuniones por algún sistema operativo digital, instituciones sin actividad).
La dificultad de accesibilidad a los pacientes ha generado un cambio en la forma de atender a los recursos de la red de salud mental, tanto diurnos como residenciales, pero también ha permitido poner en funcionamiento otros sistemas de atención telefónico/digital para poder mantener los contactos, los cuidados y hacer una acción de prevención y promoción sobre los temas de seguridad personal y familiar por la situación del covid-19.
Personas con estrés y traumas con afectación emocional y sufrimiento psíquico, en ocasiones con indicadores de riesgo importante en salud mental debido a la situación social y económica generada por la pandemia que necesitan de intervención social, por el desconocimiento y las dificultades de accesibilidad a los sistemas de protección social (SS.SS. SEPE, INSS, Dependencia,….) y necesidad orientación e información sobre de derechos de la ciudadanía y búsqueda de recursos comunitarios de la redes de apoyo del Tercer Sector y las creadas por iniciativa vecinal y comunitaria, donde ha destacado Somos Tribu.
Colectivo especialmente afectado por la pandemia y la crisis económica y social. Han aparecido un aumento de trastornos disfuncionales por las situaciones vividas en sus familias que han generados situaciones de alto riesgo y necesidades de intervención desde diferentes áreas de su vida: alimentación, vivienda (hacinamiento, falta de enseres), educación, socialización; con necesidades de intervención desde salud mental que a pesar de la puesta en marcha de servicios y aumento de plantillas por parte de la Comunidad de Madrid, no han sido suficientes.
En los tres perfiles de población se ha visto aumentada la demanda en atención en salud mental desde el trabajo social, con un aumento porcentual importante, (pendiente de medición). Se han realizado intervenciones presenciales y telefónicas más allá de la agenda programada. Ha sido un trabajo en ocasiones, adelantándose a las demandas para intentar supervisar, acompañar y gestionar recursos que pudieran necesitar los pacientes y familiares para prever y disminuir descompensaciones, paliar necesidades básicas y realizar gestiones por carecer la ciudadanía de medios telemáticos y conocimiento digital adecuado para llevarlas a cabo. Haciendo especial hincapié en el respeto los principios de autonomía e independencia del paciente.
También se han llevado a cabo evaluaciones e intervenciones sociales para facilitar la accesibilidad y la equidad de trato con los diferentes sistemas de protección social (Atención Social Primaria, Atención Primaria de Salud, Educación, Justicia).
Hay otro perfil de personas atendidas en el centro de salud mental, con menos incidencia y que diferencio de los perfiles anteriores por la situación estratégica que tienen en esta pandemia, serían los profesionales de diferentes categorías sanitarias y no sanitarias que realizan su trabajo en el sistema sanitario que en menor proporción han necesitado apoyo para trámites y gestiones de tipo social por parte de los/as trabajadores/as sociales de los CSM.
Los/as profesionales del trabajo sociales del ámbito de la salud mental siempre trabajamos desde situaciones de doble crisis la sanitaria y la social.
Para seguir avanzando en el trabajo social sanitario en el ámbito de la salud mental debemos tener presente que hay determinantes sociales que afectan directamente a los procesos de salud versus salud mental, necesitamos dar respuestas rápidas a las necesidades articulando diferentes elementos:
Todos los procesos de salud mental necesitan de la presencia y voz de las personas y familias afectadas. El objetivo de todos, profesionales y ciudadanía afectada, es la recuperación con acciones que respeten la humanización en el trato y el respeto a los derechos humanos.
Asociación Española de Trabajo Social y Salud (2017). Cartera de Servicios de trabajo social sanitario
Código Deontológico de Trabajo Social. Consejo General de Trabajo Social. 2012
Comisión para reducir las desigualdades sociales en salud en España (2021). Propuesta de políticas e intervenciones para reducir las desigualdades en salud en España (internet).
Documento equidad en salud y covid-19. Editado por el Ministerio de Sanidad. 2020.
Fernández Ruíz, Sergio. Sánchez Bayle, Marciano. Sánchez Fernández, Carlos. Salud, pandemia y sistema sanitario. Ed: Foca. 2021
Howe, David (1997). La teoría del vínculo afectivo para la práctica del trabajo social. Ed: Paidos Trabajo Social 3.
Munárriz Ferrandis, Mikel (2020). Sobre salud mental, covid-19 y normalidad. Revista de la AEN, v. 40, nº 37.
Plan de Respuesta Asistencial Prioritaria en Salud Mental en la postcrisis por COVID19. Línea 3 de acción de la Guía de Actuaciones en Psiquiatría, Salud Mental y Apoyo Psicosocial en la pandemia por COVID19. Oficina Regional de Coordinación de la Salud Mental y Adicciones. Consejería de Sanidad. Mayo de 2020.
Redes comunitarias en la crisis de Covid-19. https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/Estrategia/docs/ImplementacionLocal/Redes_comunitarias_en_la_crisis_de_COVID-19.pdf (30/04/2020)
https://covid19liburuzuria.eus/media/LibroBlancoCOVID19.pdf
http://www.madrid.org/bvirtual/BVCM050142.pdf
DSM IV-TR. Breviario Criterios diagnósticos. Ed: Masson
Boletín 47, invierno de 2021. Asociación Madrileña de Salud Mental- Asociación Española Neuropsiquiatría. (AMSM-AEN).
[1] Comisión para reducir las desigualdades sociales en salud en España. Propuesta de políticas e intervenciones para reducir las desigualdades en salud en España (internet).2012.
[2] Redes comunitarias en la crisis de Covid-19. https://www.mscbs.gob.es/profesionales/saludPublica/prevPromocion/Estrategia/docs/ImplementacionLocal/Redes_comunitarias_en_la_crisis_de_COVID-19.pdf (30/04/2020)
[3] https://covid19liburuzuria.eus/media/LibroBlancoCOVID19.pdf
[4] https://www.comunidad.madrid/sites/default/files/doc/sanidad/epid/informe_epidemiologico_semanal_covid.pdf
[5] http://www.madrid.org/bvirtual/BVCM050142.pdf
[6] DSM IV-TR. Breviario. Criterios Diagnósticos. ED: Masson
Anabel González, Psiquiatra, doctora en psiquiatría. Hospital Universitario de A Coruña (CHUAC).
Puedes encontrar a Anabel González en Instagram.
Autores del estudio Impacto psicológico del fenómeno asociado al COVID-19:
Ana García Dantas (Psicóloga clínica especialista, doctora en psicología)
Ania justo (Psiquiatra, psicóloga y doctora en psicología)
Lucía del Río Casanova (psiquiatra y doctora en neurociencias y psicología clínica)
Milagrosa Sánchez (Doctora en psicología)
Lara Lavadiño (Psiquiatra)
En el estudio ISAMEC19 sobre las consecuencias emocionales de la pandemia hemos evaluado a alrededor de 5.000 personas en tres momentos: cuando se declaró el estado de alarma (de finales de marzo a primeros de abril), al final del primer periodo de confinamiento, con la desescalada (mayo) y al inicio de la segunda ola, con la apertura de los colegios y universidades (septiembre). Presentamos algunos datos sobre la evolución en este tiempo.
Estamos más acelerados que antes de la pandemia, se dispara nuestro nivel de alerta. Esto se ve de modo directo en los problemas de sueño y en la presencia de más síntomas emocionales. En este sentido, en la actualidad hay un 17,5% de personas que dicen tener más problemas de sueño que antes. Encontramos también indicadores indirectos: es nuestro cuerpo el que da señales de alarma a través de diversos tipos de somatizaciones. Aunque en el segundo momento casi un 30% somatizaba más que de costumbre, aún existe un 20% que sigue teniendo este problema, lo que nos lleva a preguntarnos: ¿se quedarán muchos de estos problemas emocionales con nosotros cuando esto pase? Muchas personas recurren a diversas sustancias, como el tabaco o el alcohol, o bien a tranquilizantes, para regular el malestar. En torno a un 7% lo hace con mayor frecuencia que antes. ¿La pandemia ha propiciado un aumento de personas que hayan desatendido su autocuidado?
Un dato interesante es nuestra relación con estar dentro o estar fuera de casa. El confinamiento y las restricciones al movimiento de la población ha acrecentado nuestra sensación de claustrofobia, la medición que más aumenta (6,1% entre marzo y septiembre) de las que presentamos aquí. Esto es llamativo, ya que la segunda medición fue cuando llevábamos ya semanas confinados en nuestras casas. También estamos viendo el fenómeno contrario: a la gente le cuesta salir, está experimentando lo que se denomina agorafobia. Esto último puede deberse a que al estar en casa y limitarse las relaciones, las personas que tenían dificultades en determinados contextos sociales no han tenido que enfrentarse a ello, y ahora les cuesta el doble. Todo ello sumado a un peligro que no ha pasado y a muchas fuentes de estrés que siguen muy activas.
Vemos en la gráfica que, aunque en la tercera medición hay un descenso general respecto a la segunda, salvo en lo que se refiere a la claustrofobia, en ninguno de estos aspectos hemos vuelto a los niveles pre-pandemia. Parece que nos vamos adaptando un poco, pero no llegamos a habituarnos a lo que estamos viviendo. Esto se refleja en otro dato que hemos visto en el estudio: muchas personas continúan teniendo, a pesar de los meses transcurridos, una cierta sensación de irrealidad, de que todo esto es como un mal sueño del que no acabamos de despertarnos.
¿Cómo podemos neutralizar el efecto de un estrés sostenido como éste, de una amenaza persistente con tanto nivel de incertidumbre? Una de las claves que analizamos es el autocuidado (puede consultarse la escala utilizada en www.anabelgonzalez.es). Cuando todo esto empezó, un tercio de las personas empezaron a cuidarse más que antes, y otro tercio lo hacía peor que antes. Esto hemos visto que tiene gran influencia en cómo evolucionaron los participantes en cuanto a los indicadores de estrés, ansiedad y depresión. En esta tercera medición hay una buena noticia: es menor el porcentaje de personas que se cuidan peor.
La regla básica del autocuidado es “cuanto peor, mejor”. Es decir, cuanto peor se ponga la vida, más y mejor hemos de cuidarnos nosotros. De ese modo, podemos amortiguar los efectos de etapas como esta.
Lo bueno de tener un mal día. Cómo cuidar de nuestras emociones para estar mejor. Anabel Gonzalez. Ed. Planeta.
Justo-Alonso A, García-Dantas A, González-Vázquez AI, Sánchez-Martín M, Del Río-Casanova L. (2020). “How did Different Generations Cope with the COVID-19 Pandemic? Early Stages of the Pandemic in Spain”. Psicothema. 2020 Nov;32(4):490-500. doi: 10.7334/psicothema.168. PMID: 33073754.
González-Vazquez, A.I.; Mosquera-Barral, D.; Knipe, J.; Leeds, A.M.; Santed-German, M.A. (2018). Construction and initial validation of a scale to evaluate self-care patterns: The Self-Care Scale. Clinical Neuropsychiatry, 15, 6, 373-378.
Utilizamos cookies propias y de terceros para analizar y personalizar su navegación. Si continúa navegando, consideramos que acepta su instalación y uso. Puede obtener más información en nuestra sección de Política de cookies.